После солярия красные пятна
Аллергия на солнце

Основные причины
Несмотря на существование термина «аллергия на солнце», солнечные лучи сами по себе не являются аллергенами. Наоборот, солнечный свет в безопасных количествах обладает благотворным влиянием на организм человека — повышает настроение, способствует усвоению витамина D, стимулирует иммунитет. Лишь при взаимодействии ультрафиолетовой составляющей солнечного света с каким-либо веществом, находящимся на коже или в коже, появляются соединения с антигенными свойствами. Именно эти соединения, а не солнечные лучи, вызывают симптомы аллергии на солнце. Врачи называют такое заболевание «фотодерматит».
Как правило, фотодерматит может возникнуть в период, когда человек подвергается значительному воздействию солнца, проводя много времени на открытом воздухе, то есть весной и летом. Но можно спровоцировать это заболевание и зимой: ведь некоторые начинают подготовку к пляжному сезону заранее, посещая солярий, а кто-то в холодное время года отправляется за дополнительным солнцем на юг или в тропические страны. Поэтому аллергия на солнце для многих стала круглогодичным заболеванием.
Почему возникают симптомы аллергии на солнце
Появлению фотодерматита способствуют внутренние и внешние причины.
К внутренним причинам можно отнести хронические заболевания печени и надпочечников, некоторые нарушения обмена веществ, сбои в работе иммунной системы. Следует также отметить склонность к фотодерматиту людей со светлой кожей и детей.
Внешние причины — это влияние на организм веществ, которые можно разделить на три большие группы:
- Фурокумарины — особые вещества, выделяемые такими растениями, как борщевик, пастернак, ясенец, петрушка, укроп, зверобой, и способные вызвать аллергию. Аллергизирующим действием обладают и масло бергамота, лаванды, мускуса, сандала.
- Компоненты косметических средств — эозин, парааминобензойная кислота, ретиноиды, борная и салициловая кислоты, фенол, ртутные соединения.
- Лекарственные препараты — сульфаниламиды, барбитураты, аминазин, некоторые антибиотики (доксициклин, тетрациклин), некоторые сердечно-сосудистые средства (амиодарон, тразикор), цитостатики, оральные контрацептивы, некоторые нестероидные противовоспалительные препараты (индометацин, кетопрофен, напроксен, мелоксикам, диклофенак, лорноксикам), причем как в виде таблеток, так и в виде мазей, кремов и гелей.
Также спровоцировать фотодерматит могут косметический пилинг, татуаж или татуировки, даже временные.
Симптомы аллергии на солнце: варианты проявления
В течение суток или несколько позднее после пребывания на солнце начинают беспокоить болезненность и зуд кожных покровов. Затем на коже появляются участки покраснения, сыпь в виде пятен, узелков, пластинок, пузырей, местами сливающаяся в бляшки. Нередко отмечается ухудшение общего состояния. Чаще всего сыпь возникает на лице, реже — на теле и конечностях. Высыпания на лице могут сопровождаться конъюнктивитом, трещинами в уголках рта (хейлит). После уменьшения острых симптомов отмечается шелушение кожи. При повторном солнечном облучении заболевание вновь может обостриться.
Важно отличать фотодерматит от обыкновенного солнечного ожога. Он также сопровождается болевыми ощущениями на фоне покраснения кожи, а при тяжелых формах могут возникнуть волдыри. Но сыпь и сильный зуд, характерные для фотодерматита, при солнечном ожоге не беспокоят.
Рекомендации и лечение
При первых симптомах аллергии на солнце необходимо обратиться к врачу и строго следовать его предписаниям.
Самая первая рекомендация врача при любой аллергии — исключить или уменьшить контакт с аллергеном.
- Избегайте прямых солнечных лучей, находитесь в тени, под тентом.
- Откажитесь от посещения солярия.
- Пользуйтесь УФ-защитными средствами, нанося их на тело за 20 минут до выхода на улицу.
- Не забывайте о головных уборах с полями или козырьками и одежде с длинными рукавами.
- После купания в открытых водоемах промокайте кожу, но не вытирайте ее. Так вы сохраните слой солнцезащитного средства.
- Сведите к минимуму использование декоративной косметики, кремов, духов и др.
- Внимательно изучайте инструкции к лекарственным средствам — препараты не должны содержать вещества, которые могут спровоцировать фотодерматит. Заранее обсудите со своим лечащим врачом варианты замены лекарств при симптомах аллергии на солнце.
- Избегайте контакта с растениями, содержащими фурокумарины.
- Увеличьте потребление свежих овощей, фруктов и ягод, они способствуют восстановлению поврежденных кожных покровов благодаря наличию антиоксидантов и витаминов группы B.
Как устранить симптомы аллергии на солнце
Для снятия симптомов аллергии врач может назначить антигистаминные препараты (например, Цетрин ® ). В дальнейшем эти препараты желательно держать под рукой: к сожалению, аллергическая реакция на солнце может повторяться.
Для лечения местных проявлений на коже врач может порекомендовать холодные примочки, а также наружные мази или кремы, содержащие глюкокортикостероиды.
Если причина фотодерматита внутренняя, обязательно лечат заболевание, спровоцировавшее аллергию на солнце.
Соблюдение этих рекомендаций и выполнение назначений врача поможет вам значительно уменьшить появление симптомов аллергии на солнце или вовсе избавиться от проявлений фотодерматита.
Покраснение кожи после солярия, причины, как устранить, уход за кожей
В солярии можно получить красивый загар в любое время года, особенно зимой, когда наблюдается низкая солнечная активность. Самое главное — четко соблюдать основные правила безопасного загара, чтобы избежать побочных симптомов, таких как покраснение, отек, пигментация, родинки и злокачественные опухоли. Далее более подробно рассмотрим, как быстро снять покраснение после солярия.
- Почему после посещения солярия краснеет кожа
- Причины покраснения кожи
- Каковы симптомы солнечного ожога
- Что нужно делать чтобы избежать ожога
- Уход за кожей после солярия
- Как убрать красноту и ожоги после солярия
- Устранение красноты кожи
- Специальные средства
- Медицинские препараты
- Народные методы
- В каком случае необходимо обратиться к врачу
Почему после посещения солярия краснеет кожа
Из-за несоблюдения основных правил пребывания в солярии очень часто появляются побочные реакции в виде покраснения и отека кожи. Это является первым симптомом солнечного ожога.
Причины покраснения кожи
Основные причины покраснения кожи после солярия:
- Длительное пребывание в капсуле солярия. В солярии используют мощные ультрафиолетовые лампы, что автоматически повышает риск получения солнечных ожогов. Продолжительность первых сеансов не должна превышать 5 минут.
- Неиспользование солнцезащитных средств. Кожа не защищена, поэтому легко обгорает под воздействием ультрафиолета.
- Использование декоративной косметики, которая содержит агрессивные химические элементы. Запрещено посещать солярий с косметикой, что повышает риск негативных реакций на коже.
- Проведение процедуры пилинга или удаления нежелательных волос непосредственно перед солярием. Кожа травмирована и легко обгорает в капсуле солярия.
- Белая кожа, склонная к раздражениям и аллергии.
- Прием медикаментозных препаратов, которые влияют на гормональный фон или повышают чувствительность кожи к ультрафиолету.
- Беременность, лактация, менструация. В этот период происходят гормональные изменения в организме, которые могут приводить к солнечным ожогам после солярия.
- Заболевания внутренних органов, которые повышают чувствительность верхнего слоя эпидермиса к искусственному ультрафиолету.
Каковы симптомы солнечного ожога

Длительное воздействие ультрафиолетовых лучей натурального или искусственного происхождения, может привести к солнечным ожогам, которые проявляются такими неприятными симптомами:
- Сначала появляется покраснение и отек.
- Кожа начинает отслаиваться, образуя пузырьки, которые постепенно наливаются жидкостью.
- Дальше пузырьки начинают слезать кусками, оставляя открытые раны.
- На последней стадии происходит инфицирование открытых ран болезнетворными бактериями и грибками.
- Повышение температуры тела, головокружение, тошнота и обморок являются симптомами не только солнечного ожога, но и теплового удара.
При появлении первых симптомов солнечных ожогов нужно приступить к оказанию первой помощи.
Что нужно делать чтобы избежать ожога

Основные правила загара в солярии:
- Если нужно провести процедуру пилинга, то это можно делать только за неделю до загара, чтобы клетки кожи успели восстановиться.
- Удалять нежелательные волосы можно не менее, чем за неделю до процедуры. В противном случае повышается риск возникновения солнечных ожогов.
- Нельзя загорать в солярии с декоративной косметикой, ведь она может содержать спирт или агрессивные химические элементы, которые приведут к солнечным ожогам.
- Принимать душ можно как минимум за два часа до солярия, чтобы кожа успела высохнуть и подготовиться к ультрафиолету.
- Обязательно за несколько минут до процедуры нужно на сухую кожу нанести качественный солнцезащитный крем, предназначенный для солярия. Также следует учитывать тип кожи.
- Следует ограничить время нахождения в солярии, особенно людям с белой кожей. Начинать нужно с 2 минут, чтобы вовремя выявить возможные побочные реакции. Продолжительность первых сеансов не должна превышать 5 минут. Этого вполне достаточно, чтобы получить красивый загар без побочных эффектов.
- Загорать можно не более двух раз в неделю, с интервалом не менее суток. Для поддержания загара достаточно посещать солярий раз в неделю по 5 минут.
- Все нежные и интимные места нужно прикрывать бельем или специальными накладками. Сюда также относятся родинки, неизвестного происхождения новообразования, татуаж и татуировки.
- После солярия не рекомендуется мыться. Нужно подождать 4 часа и только тогда принимать прохладный душ. Противопоказаны также горячие ванны, бассейны, бани, пилинг и лазерное удаление волос.
- Ежедневно на чистую кожу нужно наносить питательные кремы, чтобы восстановить кожу после интенсивного ультрафиолетового воздействия.
Уход за кожей после солярия
Для того чтобы восстановить кожу после интенсивного ультрафиолетового воздействия, нужно научиться за ней правильно ухаживать.
- Ежедневно принимаем прохладный душ и на сухую кожу наносим восстанавливающие и увлажняющие средства. Это позволит восстановить водный баланс клеток, поддержать упругость и эластичность тканей, а также закрепить загар.
- Не рекомендуется сразу после солярия использовать косметические средства. Кожа должна отдохнуть. Химические элементы, содержащиеся в декоративной косметике, могут спровоцировать раздражение верхнего слоя эпидермиса.
- Не рекомендуется принимать горячие ванны или посещать баню. Мыться можно прохладной водой без агрессивных моющих средств. Также не стоит посещать бассейны, где хлорированная вода может раздражать кожу, вызывая побочные реакции.
- Удаление нежелательных волос нужно отложить на неделю, чтобы кожа успела восстановиться после ультрафиолетового воздействия.
Как убрать красноту и ожоги после солярия
Как снять красноту после солярия?
Можно воспользоваться аптечными или народными методами. Перед тем как использовать любой метод, рекомендуется посоветоваться со специалистом, чтобы избежать побочных реакций в будущем.
Устранение красноты кожи
Если кожа сгорела в солярии, рекомендации и советы:
- Рекомендуется с собой в солярий брать медикаментозные препараты от ожогов, которые быстро снимут покраснение и отек.
- В домашних условиях можно сделать холодный компресс. Просто смачиваем полотенце в холодной воде и прикладываем к пораженному участку тела. Также можно использовать охлажденные отвары лекарственных трав.
Специальные средства
Как снять покраснения после солярия?
Существуют специальные косметологические средства, которые позволяют быстро снять побочные эффекты после загара. В основном они содержат экстракты растений, которые приостанавливают воспалительный процесс и успокаивают кожу после ультрафиолетового воздействия.
Медицинские препараты
В аптеке можно купить препараты, которые лечат ожоги различного характера.
- Пантенол, снимающий красноту и отек после ультрафиолетового воздействия, можно наносить на пораженную кожу несколько раз в сутки.
- Спасатель. Наносим крем на поврежденный участок кожи несколько раз в день до полного снятия всех побочных симптомов.
- Фенистил-гель. Снимает болевые ощущения, покраснение и отек после солярия.
- Бепантен. Приостанавливает воспалительный процесс и ускоряет восстановление пораженных клеток после ультрафиолетового воздействия.
- Цинковая мазь. Ускоряет заживление ран, уничтожает болезнетворные бактерии, восстанавливает пораженные ткани.
Народные методы

Убрать красноту помогут народные методы:
- Кисломолочные продукты помогают легко снять первые симптомы солнечного ожога. При этом нужно выбирать только натуральные сметану или кефир, чтобы снять покраснение и отек после солярия.
- Картофель или огурец прекрасно справляются на первой стадии солнечного ожога. Успокаивают раздраженную кожу и приостанавливают воспалительный процесс. Измельчаем овощи и делаем охлаждающие компрессы.
- Отвары лекарственных трав, например, ромашки или череды, приостанавливают воспалительный процесс, восстанавливают водный баланс клеток, ускоряют регенерацию пораженных тканей.
- Охлажденным соком арбуза протираем пораженную кожу несколько раз в сутки до полного снятия симптомов солнечного ожога.
- Чтобы остановить воспалительный процесс и восстановить кожные покровы после ультрафиолетового воздействия, можно использовать сок алоэ.
- Компресс из холодной квашеной капусты успокаивает раздраженную кожу, снимает болевые ощущения.
В каком случае необходимо обратиться к врачу
Следует обратиться к врачу в следующих случаях:
Фотодерматит: что делать с аллергией на солнце?
Наверное, лето дано нам для того, чтобы насладиться солнечными деньками, выбраться на природу, полюбоваться ее красками, попутешествовать и, конечно же, погреться под лучами ласкового солнышка. Некоторые используют свой летний отпуск для того, чтобы побывать в южных странах, искупаться в море, поваляться на пляже и загореть. Но и дома, и в гостях нас подстерегать одна опасность — аллергия на солнце. Почему она возникает? Как проявляется? И что делать, если ваша кожа после пребывания на солнце вдруг покрылась красными пятнами и нещадно чешется?
Что такое фотодерматит?
Аллергия на солнце имеет мало общего с настоящей аллергией. Заболевание обусловлено повышенной чувствительностью кожи к солнечным лучам, но как такового аллергена, то есть чужеродного вещества, непосредственно вызывающего развитие истинной аллергической реакции, не существует. Именно поэтому процессы, происходящие в коже при фотодерматите, называют псевдоаллергическими.
И все же, есть некоторые общие моменты у истинной аллергии и фотодерматита. Вещества, провоцирующие появление кожных высыпаний после солнечных ванн, все же существуют, правда, они не поступают извне, как при истинной аллергии, а образуются в самой коже под воздействием ультрафиолета и становятся раздражителем для иммунной системы человека.
Косметика может быть причиной аллергии на солнце
В зависимости от механизма возникновения фотодерматиты делят на экзогенные и эндогенные.
При экзогенном фотодерматите в качестве пускового момента выступают вещества, находящиеся на поверхности кожи. Вкупе с ультрафиолетовым излучением они вызывают образование в коже аллергенов и появление симптомов заболевания.
В качестве «провокатора» могут выступать:
- солнцезащитные кремы, особенно, если в их состав входит парааминобензойная кислота;
- косметика и парфюмерия;
- эфирные масла, например, масло бергамота, зверобоя, розы, сандала;
- сок укропа и петрушки;
- борная и салициловая кислоты, фенол, ртутные препараты;
- полиненасыщенные жирные кислоты в растительных маслах.
Собирая косметичку на море, следует внимательно отнестись к подбору средств и исключить те, которые могут провоцировать аллергию на солнце.
Еще одним примером экзогенного фотодерматита является луговая аллергия. Ее причиной являются фурокумарины в пыльце луговых цветов и трав, оседающей на коже человека.
Когда причины фотодерматита кроются внутри
Эндогенные фотодерматиты развиваются при совместном действии солнечных лучей и веществ, скапливающихся в коже человека.
Их причиной могут быть:
- хронические заболевания печени;
- болезни обмена веществ наследственного и приобретенного характера;
- болезни надпочечников и почек.
Заболеть фотодерматитом больше шансов у маленьких детей, когда внутренние механизмы защиты кожи еще не сформированы, а также у людей со светлой кожей.
Повышенную чувствительность к солнечным лучам вызывают многие лекарственные препараты: Тетрациклин, Доксициклин, Амиодорон, Тразикор, Ибупрофен, Аспирин, оральные контрацептивы, цитостатики и даже некоторые противоаллергические средства.
Вероятность развития аллергии на солнце резко возрастает после косметических процедур, например, чистки, пилинга, мезотерапии, контурной пластики, а также татуажа.
Как не спутать аллергию на солнце с солнечными ожогами?
Чаще всего проявления фотодерматита возникают с первыми весенними лучами и обостряются после принятия солнечных ванн на протяжении всего лета.
Обычно от момента воздействия солнечного света до появления симптомов аллергии проходит от несколько часов до двух суток. Высыпаниям предшествует зуд кожи, он может возникнуть уже во время принятия солнечной ванны. Затем приблизительно через сутки, на подвергшихся облучению участках кожи, появляется сыпь. Чаще всего она имеет вид крапивницы, то есть небольших бугорков, сливающихся в волдыри, реже образуются пузыри, после вскрытия которых, на коже остаются эрозии, заживающие через 2-5 дней с образованием корочек, и оставляющие после себя стойкую пигментацию. Если учесть то, что вся картина фотодерматита разворачивается на фоне общего покраснения кожи, спутать аллергию на солнце с обычными солнечными ожогами довольно просто. Лечение же этих состояний разное, поэтому в случае сомнений, лучше сразу обратиться к дерматологу.
Существует и хроническая форма аллергии на солнце, по своему течению напоминающая экзему, сопровождающуюся сильным зудом. Этот вид непереносимости солнца чаще встречается у мужчин среднего и старшего возраста.
Доктор, а это навсегда?
Лечение аллергии на солнце подразумевает исключение воздействия ультрафиолета. В случае солнечной крапивницы помогают антигистаминные средства, существуют специальные препараты, уплотняющие кожу и снижающие ее чувствительность к воздействию солнечного света. Лечение в этом случае заключается в постепенном приучении кожи к солнцу на фоне приема лекарства.
Чтобы снять обострение фотодерматита назначают местное лечение в виде мазей, иногда гормональных, и внутреннее лечение: витамины группы В, Е, С, никотиновую кислоту, нестероидные противовоспалительные и антигистаминные препараты. Обычно курс лечения продолжается в течение нескольких дней или недель. В это время рекомендуется реже появляться на солнце, носить широкополую шляпу, одежду с рукавами и солнцезащитные очки.
Если не лечить аллергию на солнце, повторение ее эпизодов приведет к развитию фотодерматоза. Когда же удалось купировать приступ аллергии, тщательно позаботившись о защите кожи, исключив провоцирующие факторы и четко соблюдая режим принятия солнечных ванн, есть возможность погреться под ласковыми лучами. Аллергию на солнце можно контролировать и предупреждать, дети и вовсе могут перерасти это заболевание.
Фотодерматозы

Лучшая клиника города

От 23 700 рублей
Это группа заболеваний, характеризующихся повышенной чувствительностью кожи к воздействию солнечных лучей, как ультрафиолетовых, так и видимых световых. При этом развиваются воспалительные и дистрофические явления разной степени выраженности.
Солнечный свет состоит из волн разной длины: ультрафиолетовое (УФ) излучение, инфракрасное и видимое излучение. Самое серьезное из них в плане повреждения кожи — это УФ-излучение. Его делят на УФА (320–380 нм), УФВ (280–320 нм) и УФС (200–280 нм). Наиболее опасно УФС, но оно в основном поглощается озоновым слоем стратосферы и не достигает земной поверхности.
Воздействие УФА-лучей наиболее глубокое. Они проникают в дерму и соединительную ткань и при длительном воздействии вызывают дистрофические изменения соединительной ткани, ускоряют процесс старения кожи (фотостарение, геродермия), могут способствовать развитию меланомы, вызывать повреждения ДНК и мутации в клетках кожи.
УФВ-излучение поглощается преимущественно клетками верхних слоев эпидермиса, вызывает загар и солнечные ожоги. В малых дозах УФВ-лучи индуцируют синтез витамина Д. УФВ-излучение способствует развитию опухолей кожи, в том числе и меланомы. Доказано также иммуносупрессивное действие УФВ-излучения, что приводит к снижению иммунитета в отношении инфекционных и паразитарных заболеваний.
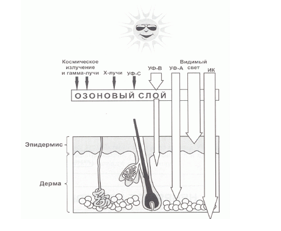
Чувствительность кожи к воздействию УФ-лучей зависит от индивидуальных особенностей человека и цвета его кожи.
Варианты фотодерматозов
1) изменения, вызванные чрезмерной по интенсивности или длительности инсоляцией (фототравматические реакции):
- солнечные ожоги, крапивница;
- фотостарение кожи, солнечный эластоз;
- актинический (солнечный ) кератоз;
- предопухолевые и опухолевые поражения кожи;
2) фотодерматозы, вызванные дефицитом естественных кожных протекторов (пигментная ксеродерма, альбинизм, светлый тип кожи);
3) дерматозы, обусловленные присутствием в коже веществ, способных усилить солнечные эффекты (фототоксические реакции), или заставляющие реагировать иммунную систему кожи после фотоактивации (фотоаллергические реакции).
4) дерматозы, усиливающиеся или проявляющиеся после инсоляции (красная волчанка, дерматомиозит, болезнь Дарье, хлоазма);
Остановимся на наиболее часто встречающихся фотодерматозах.
Солнечный ожог развивается в короткое время при гиперинсоляции у лиц с повышенной фоточувствительностью на участках кожи, подвергшихся облучению. Солнечный ожог проявляется эритемой, зудом, а в тяжелых случаях — отеком, везикулами, пузырями и болью; сопровождается повышением температуры тела, недомоганием, головной болью. Тяжелые солнечные ожоги могут быть фактором риска развития меланомы. Повторные солнечные ожоги приводят к преждевременному старению кожи (геродермии, актиническому старению).
Полиморфный фотодерматоз. Появляется весной с появлением первых интенсивных солнечных лучей. Между инсоляцией и клиническими проявлениями может пройти от 1 до 10 дней, если нет повторного пребывания на солнце. Поражаются открытые участки тела — голова, шея, кисти и предплечья. Кожные покровы краснеют, на них появляются небольшие пузырьки и узелки, которые имеют тенденцию к слиянию и образованию бляшек. Беспокоит зуд.
Солнечная крапивница. Спустя несколько часов после пребывания на солнце на открытых участках тела формируются разнообразные пятна, узелки, пузырьки и волдыри, сопровождающиеся сильным зудом. Они сливаются друг с другом, образуя крупные, но кратковременно существующие элементы.
Актинический (солнечный) кератоз. Заболевание, возникающее в результате многолетнего регулярного воздействия солнечного света. В основе лежит повреждение кератиноцитов. Клиническая картина характеризуется появлением жестких ороговевающих элементов, спаянных с подлежащей кожей, округлой или овальной формы, при насильственном удалении которых отмечается болезненность. Цвет чешуек варьирует от нормальной кожи до желто-коричневых, часто с красноватым оттенком, при пальпации жесткие, шероховатые. Размер, как правило, менее 1 см. По современной классификации ВОЗ это заболевание отнесено к предраковым.
Фототоксические реакции обусловлены наличием в организме веществ, обладающих фотосенсибилизирующим действием. Эти вещества могут иметь эндогенное или экзогенное происхождение.
- лекарственные препараты, которые снижают защиту кожи от солнечных лучей (фуросемид, тетрациклиновые антибиотики, нестероидные противовоспалительные средства и отдельные антидепрессанты);
- косметические средства, содержащие в составе некоторые эфирные масла, продукты нефти, и парфюмерия;
- сок растений, содержащий фуранокумарины (борщевик, дудник);
- наследственно обусловленное повышенное содержание пигментов порфиринов в организме — порфирии.
Существуют три варианта фототоксических реакций:
немедленная эритема и крапивница;
отсроченная реакция по типу ожога, развивающаяся через 16–24 часа и позже;
отсроченная гиперпигментация, через 72–96 часов. Высыпания локализуются на коже открытых участков тела. При этом характерна резкая граница между здоровой и пораженной кожей, соответствующая краю одежды, ремешку от часов, месту контакта с растением и др.
После отмены препаратавещества, вызвавшего фотосенсибилизацию, повышенная чувствительность кожи к УФ-облучению может сохраняться в течение нескольких месяцев, что может быть важно для постановки диагноза заболевания.
Заболевания внутренних органов, особенно пищеварительной и эндокринной систем, могут сказываться на фотопротекторных свойствах кожи и провоцировать предрасположенность к развитию фотодерматоза.
Профилактика фотодерматозов
- избегать нахождения под открытыми солнечными лучами, носить головные уборы с полями или козырьком и максимально закрытую одежду из натуральных тканей (синтетическая ткань пропускает УФ лучи);
- пользоваться солнечными очками, солнцезащитными кремами с фактором защиты не менее 30-50;
- отказаться от использования косметики, духов, лекарственных средств, если причина в них;
- не проводить скрабирование кожи перед инсоляцией, т. к. роговой слой выполняет защитную функцию;
- в некоторых случаях помогает проведение в начале весны дозированного УФ-облучения с постепенным увеличением дозы для создания устойчивости к солнечному облучению.
Лечение
Если удается установить причину заболевания, то в первую очередь необходимо исключать ее. Местно применяются влажные обертывания с настоем лекарственных трав — ромашки, календулы, зеленого чая и др., крема с декспантенолом, метилурацилом, цинком, глюкокортикоиды (гидрокортизон, мометазон и др). При наличии гнойных осложнений – адекватный туалет патологических очагов, обработка антисептиками (хлоргексидин). В таблетированном и инъекционном виде назначаются глюкокортикоидные, нестероидные противовоспалительные (аспирин, индометацин), антигистаминные (цетиризин, лоратадин) препараты – блокируют действие медиаторов воспаления. Отправляясь на отдых в теплые края, обязательно возьмите с собой аптечку с препаратами из этих групп.
Рак кожи

Рак кожи — это группа злокачественных опухолей эпителия кожи и её придатков, сальных и потовых желез.
Эти опухоли являются наиболее часто встречающимся видом рака во всем мире. В Российской Федерации в 2017 году было зарегистрировано более 89 тысяч случаев рака кожи.
Каковы причины рака кожи?
Наиболее частой причиной рака кожи является воздействие ультрафиолетовых лучей солнечного света.
Около 90% случаев рака кожи, исключая меланому, связаны с воздействием ультрафиолетового излучения от солнца.
Поэтому чаще всего поражаются открытые участки кожного покрова, которые подвергаются большей инсоляции. Распространенность наиболее велика среди работающих на открытом воздухе, спортсменов и приверженцев солнечных ванн и обратно пропорционально связана с содержанием в коже меланина. Так наиболее подвержены риску пациенты со светлой кожей.
Для рака кожи характерно развитие на фоне различных патологических состояний. Рак кожи часто возникает на фоне ожогов, грубых рубцов, в местах хронической травмы. Злокачественные опухоли кожи также могут развиваться спустя годы после лучевой терапии. Пациенты, которые принимают иммуносупрессивную терапию и некоторые виды таргетной терапии, также имеют повышенный риск развития заболевания.
Необходимо отметить, что риск возникновения рака кожи увеличивается с возрастом.
Виды рака кожи
Наиболее часто встречаются базально-клеточный (около 80%) и плоскоклеточный (около 4%) рак кожи. На третьем месте находится меланома кожи (около 4%). Меланома кожи обладает рядом специфичных особенностей протекания заболевания и лечения, поэтому рассматривается отдельно. Также отдельно следует выделить болезнь Боуэна – поверхностный плоскоклеточный рак и кератоакантому, которую относят к высокодифференцированной форме плоскоклеточного рака.
К более редким видам рака кожи можно отнести карциному Меркеля, рак потовых или сальных желез, болезнь Педжета, саркому Капоши, Т-клеточную лимфому кожи (грибовидный микоз).
Как выявить опухоль на ранней стадии?
Для выявления ранних форм рака кожи всем рекомендовано один раз в месяц проводить обследование кожи с головы до ног.
С техникой самостоятельного обследования кожного покрова можно ознакомиться здесь (.docx, 104 Кб).
Для повышения эффективности этой процедуры в клинике Рассвет мы поможем вам провести обследование кожного покрова. Доктор проведет обследование всего тела, чтобы убедиться, что все имеющиеся пятна, веснушки или родинки являются нормальными и не требуют лечения. При необходимости доктор проведет дерматоскопию, проверит кожу специальным интрументом под увеличением, что позволяет выявить опухолевые процессы, невидимые невооруженным глазом. При наличии показаний вам будет составлена программа лечения или определены сроки наблюдения.
После первых нескольких попыток самопроверка должна занять не более 10 минут — небольшие инвестиции в то, что может быть спасительной процедурой!
Важно: Рак кожи легко поддается лечению на ранних стадиях. Чем больше опухоль, тем более объемным является лечение. Хотя раки кожи редко распространяется на жизненно важные органы, они могут вызывать серьезные деформации и иногда приводить к травмам нервов или мышц. Некоторые редкие, агрессивные формы могут быть смертельными, если не принять срочных мер на раннем этапе.
Как провести самообследование и на что обратить внимание?
Ниже мы перечислим симптомы, которые характерны для рака кожи. Чаще всего два или более симптома присутствуют при злокачественной опухоли.
- Незаживающая рана. Открытая рана, которая кровоточит, подсачивается или покрывается коркой, не заживая более 2 недель, несмотря на лечение. Рана, которая заживает, а затем снова кровоточит. Незаживающая рана — очень распространенный признак рака кожи.
- Наличие длительно не проходящего красноватого пятна или локального раздражения, что чаще встречается на лице, груди, плечах, руках или ногах. Иногда пятно покрывается корками. Также пятно может чесаться или болеть, или присутствовать без дискомфорта.
- Появление бугорка или узла. Окраска чаще перламутровая или светлая, часто с розовым, красным оттенком. Бугорок также может быть коричневого, черного цвета, особенно у темноволосого населения, его можно спутать с обычным невусом (родинкой).
- Образование розового цвета со слегка приподнятой подрытой границей и углублением в центре. По мере медленного роста на поверхности могут появляться крошечные кровеносные сосуды.
- Область, похожая на рубец, белая, желтая или восковая, часто имеет плохо определенные границы. Сама кожа выглядит блестящей и упругой. Этот предупреждающий знак может указывать на присутствие инфильтративного роста в окружающей ткани, когда истинные размеры опухоли больше, чем видимые границы.
При обнаружении каких-либо из этих признаков или других тревожных изменений в коже обязательно обратитесь к врачу!
Важно: помните, что иногда ранний рак кожи напоминает нераковые заболевания кожи, такие как псориаз или экзема. Только доктор со специальными знаниями по заболеваниям кожи и необходимым оборудованием может поставить правильный диагноз.
Диагностика рака кожи
Диагностика рака кожи, помимо стандартного осмотра кожных покровов и очага поражения, при необходимости с проведением дерматоскопии, состоит из следующих процедур:
- Цитологическое исследование мазков-отпечатков или соскобов из новообразования.
- При отсутствии убедительных данных клинического и цитологического исследования производят биопсию опухоли (удаление части опухоли или полное удаление для исследования).
- Пальпаторное исследование кожи в области локализации опухоли, пальпация регионарных лимфатических узлов. Ультразвуковое исследование регионарных лимфатических узлов.
- При наличии увеличенных регионарных лимфатических узлов выполняется тонкоигольная пункционная (аспирационная) биопсия.
- При больших опухолях применяются лучевые методы диагностики – (КТ либо МРТ пораженной области с в/в контрастированием для оценки распространенности процесса).
- В ряде случаев при подозрении на распространённый опухолевый процесс может понадобиться дополнительное исследование органов грудной и брюшной полости с применение УЗИ, КТ и МРТ-методик.
Лечение рака кожи
Лечение проводится с учетом стадии процесса, локализации опухоли, ее гистологического строения. Используются лучевые, хирургические, лекарственные методы в самостоятельном виде или в форме комбинированного и комплексного лечения.
При хирургическом лечении мелких опухолей кожи рубцы обычно косметически приемлемы. Если опухоли очень большие, то для восстановления используется кожный трансплантат или лоскут, чтобы достичь наилучшего косметического результата и облегчить заживление.
Лучевая терапия и хирургическое лечение являются альтернативными методами при раке кожи I стадии. При этом учитываются противопоказания к операции, высокая степень операционного риска и локализация опухоли.
Рекомендации врача-онколога клиники Рассвет по раку кожи
В отделении онкологии клиники Рассвет проводится весь спектр диагностики опухолевых поражений кожи, включая биопсию и современную патоморфологическую диагностику. В хирургическом отделении малой онкологии возможно проведение оперативного лечения с применением различных видов пластического замещения дефекта.
Также мы работаем в партнерстве с центром лучевой терапии, что позволяет нам проводить современные методики лучевой терапии.
При распространенном процессе возможно проведение современной химиотерапевтической и таргетной терапии. Лечение может осуществляться даже у очень ослабленных пациентов, а наша команда специалистов проводит всю необходимую сопроводительную терапию.
Дополнительные рекомендации врача клиники рассвет по профилактике рака кожи
Покольку многие формы рака кожи связаны с экспозицией ультрафиолета, рекомендуется соблюдение ряда мер для ее уменьшения:
- Пользуйтесь солнцезащитными кремами. Ультрафиолетовое излучение является проверенным канцерогеном человека. Регулярное ежедневное использование солнцезащитного крема SPF 15 и выше снижает риск развития рака кожи примерно на 40%.
- Используйте солнцезащитные препараты с широким диапазоном защиты от ультрафиолетового излучения УФA/УФB, наносить которые следует согласно предписанию (за 30 мин до выхода на солнце, повторно каждые 2 часа после купания или потоотделения).
- Пользуйтесь защитной одеждой: рубашки с длинными рукавами, брюки и широкополые шляпы.
- Избегайте посещение солярия. У тех, кто когда-либо загорал в помещении, на 67% выше риск развития плоскоклеточного рака и на 29% — базально-клеточного рака кожи.
