Фото грибка ногтя на ноге
Как выглядит грибок ногтей
Грибковые поражения ногтей представляют собой серьезную медико-социальную проблему.
Возбудитель устойчив во внешней среде, достаточно легко передается от человека к человеку.
Если вовремя выявить заболевание, то можно уберечь от заражения себя, членов своей семьи и окружающих.

А чтоб понять, когда необходима консультация квалифицированного медика, не помешает знать, как выглядит грибок ногтей.
Разновидностей грибков очень много.

И многие из них способны вызывать заболевание на ногтях.
Общее название этой неприятной болячки – онихомикоз.
В зависимости от того, какой именно грибок привел к развитию онихомикоза, и называется болезнь.
Как выглядит грибок ногтей: виды заболевания
Наиболее часто встречаются такие:
- Эпидермофития.
- Руброфития.
- Трихофития.
- Фавус.
- Кандидоз.
Возбудители каждого из этих заболеваний поражают не только ногти, но и кожу, волосы.
Поэтому при появлении любых, даже незначительных на первый взгляд изменениях на теле, лучше показаться врачу.
Возможно, это поможет выявить начало заболевания и остановить распространение инфекции.
Эпидермофития
Интересно, что при возникновении заболевания на ногтях, чаще всего поражаются I и V пальцы ног.
Почему грибок выбирает именно их – неизвестно.

В первую очередь меняется внешний вид ногтя:
- Розовый цвет сменяется желтоватым.
- Поверхность тускнеет, утрачивает здоровый блеск.
- На пластинке появляются утолщения, бугорки.
- Под ней развиваются плотные наросты (гиперкератоз).
- В толще ногтя появляются канареечного цвета пятна или полосы.
Сама форма ногтя сохраняется достаточно долго – несколько недель или даже месяцев.
Постепенно разрушается свободный край.
Он становится как бы изъеденным, неровным.
Еще одна особенность эпидермофитии в том, что заболевание развивается только на стопах.
Такой же картины, как выглядит грибок ногтей на ногах, на кистях – не будет.
Если будет, то это не эпидермофития.
Руброфития
В этом случае онихомикоз вызывается грибком, который зовется красный трихофитон.

- Нормотрофическая форма.
- Гипертрофическая.
- Атрофическая разновидность.
При нормотрофической форме онихомикоза, ногтевая пластина долго не разрушается.
В ее толще появляются белые или желтые полоски (лейконихии).
Сначала они отграничены друг от друга, но постепенно сливаются в единое пятно.
При типичном течении болезни, кайма в основе ногтя остается неизмененной.
Гипертрофическая руброфития ногтей протекает иначе.
Пластинка сначала тускнеет, теряет блеск.
Она утолщается за счет разрастаний (гиперкератоза) под ней.
Ноготь приобретает клювовидную форму, легко крошится.
Причем это касается не только свободного края.
Длительное течение заболевания придает ногтям сходство с птичьими когтями – онихогрифоз.
Атрофическая форма тоже особенна.
Ноготь тускнеет, становится грязно-серого цвета.
За достаточно короткое время ногтевая пластинка истончается и разрушается.
По краям, у ногтевого валика, ткань ногтя остается, но может исчезать и она.
Трихофития

Этот грибок вызывает заболевание всей поверхности кожи.
Онихомикоз развивается только у половины больных, причем поражаются ногти кистей.
То, как выглядит начальная стадия грибка ногтя при трихофитии, поставить точный диагноз не позволяет, так как есть сходство с другими микозами.
Поверхность ногтевой пластинки тускнеет, цвет становится серым.
В динамике – развивается хрупкость ногтя, он крошится.
В некоторых случаях может даже отслаиваться от своего ложа.
Процесс это длительный, способен растягиваться на несколько лет.
Фавус

Синоним этой патологии – парша.
Дети болеют редко.
Заболевание протекает долго, хронически.
Возбудителями являются несколько грибков из рода трихофитонов.
Сначала за счет подногтевого кератоза пластинка утолщается и отходит от ногтевого ложа.
Одновременно с этим – начинает крошиться.
В ее толще можно наблюдать единичное желтое пятно – скутулу.
Постепенно приобретается грязноватый окрас.
Гибель ногтя наступает по истечении нескольких месяцев от начала заболевания.
Процесс обычно сопровождается другими проявлениями со стороны волос и кожи.
Кандидоз
Дрожжевые грибки – возбудитель этой инфекции – в норме живут на теле человека и на слизистых оболочках.
Активация инфекции приводит к появлению системных поражений, которые могут переходить и на ногти.
Причинами этого могут стать
- I. Неконтролируемый прием антибиотиков.
- II. Иммунодефицитные состояния.
- III. Прием гормональных препаратов.
- IV. Лечение цитостатиками.
- V. Гиповитаминозы.
Кисти и стопы поражаются с одинаковой частотой.
Визуально, как выглядит грибок ногтей на ногах в начальной стадии при дрожжевом поражении, спутать с другими заболеваниями сложно.
Ногтевая пластина приобретает коричневую окраску, становится бугристой за счет полос и вдавлений.
На ее поверхности и в толще появляются белесые пятна.
Они рыхлые, достаточно легко снимаются с ногтя (при поверхностном расположении).
Сам ноготь расслаивается, отслаивается от ногтевого ложа.
По его краям, в области кутикулы, тоже появляются творожистые наслоения.
Кожный зуд «на ровном месте»
Поделиться:
Самая часта причина обращения к дерматологу — зуд. Бывают случаи, что даже никаких высыпаний на коже нет, а чешется так, что человек буквально раздирает кожу. Страдания усугубляются еще и тем, что все вокруг подозревают симуляцию или психическое расстройство.
Да и, казалось бы, невелика беда — почешется человек, и все, конкретных кожных болезней нет, пусть радуется. Но зуд может свидетельствовать об очень серьезных проблемах, не говоря уже о том, что сильно ухудшает качество жизни пациента. Постоянный зуд может привести к депрессии и даже попыткам суицида.
Самая серьезная причина
Самыми важными по значимости причинами кожного зуда являются злокачественные опухоли. Зуд может быть одним из первых признаков новообразования и появиться раньше других симптомов. Отмечены случаи, когда такая разница составляла до 5 лет!
Паранеопластический (сопутствующий опухоли) кожный зуд может возникнуть при любой опухоли, но чаще бывает при карциноме желудка, раке поджелудочной железы, легких, кишечника, головного мозга, молочной железы и простаты. При этом чешется все тело, однако есть области, где зуд выражен интенсивнее.
При лимфоме Ходжкина — зуд также один из наиболее частых сопутствующих симптомов и наблюдается у 25 % пациентов, страдающих этим заболеванием.
Если «благодаря зуду» обследоваться вовремя, то онкологическое заболевание можно поймать на ранних, поддающихся лечению, стадиях.
Вода: помогает и провоцирует
Не настолько фатальной, как скрытые опухоли внутренних органов, и, пожалуй, самой распространенной причиной зуда является обыкновенная сухость кожи.
Современные требования к гигиене предусматривают ежедневный душ. В принципе, это правильно, однако от частого употребления моющих средств, особенно у людей, чья кожа и так склонна к сухости (а у пожилых такая проблема наблюдается массово), появляется пересушивание кожи. Мыло смывает не только грязь, но и вещества, которые задерживают влагу. В итоге — зуд есть, а высыпаний нет.
Прекратить мыться? Приверженцы концепции «назад-к-природе», да и что греха таить, некоторые коллеги (как правило, с послевоенным образованием) именно так и советуют. Но бактериальные, грибковые инфекции не заставят себя ждать, да и запах…
Так что продолжать соблюдать гигиену нужно, но дополнив ее специальными препаратами, смягчающими кожу и задерживающими в ней влагу (эмоленты). На рынке их огромное множество, и действуют они по-разному, разобраться, что именно подходит конкретному человеку, подскажет врач.

И еще. Некоторые люди просто потребляют мало воды. Особенно старики, у которых чувство жажды может быть притуплено, а по причине возраста они могут и не вспомнить или не получить желаемое в силу немощности (да-да, та ситуация, когда некому подать стакан воды).
Это приводит к значительно более существенным проблемам со здоровьем, чем кожный зуд, но и к нему в том числе. Людям, осуществляющим уход за престарелыми, следует понимать ситуацию и регулярно поить подопечных.
К сожалению, как показывает практика, часто к таким пациентам относятся пренебрежительно, полагая из консультаций врачей-специалистов необходимой лишь одну — у психиатра.
Да, расстройство психического здоровья тоже может быть у такого пациента. Но это случается не так часто, как мнится обществу.
Этиология: огласите весь список
Кроме онкологии, сухости кожи и нарушения психического статуса зуд кожи без высыпаний может быть обусловлен:
- эндокринными заболеваниями: гипер- и гипотиреоидизмом, диабетом, гипер- и гипопаратиреоидизмом;
- неврологическими заболеваниями: нарушениями мозгового кровообращения, рассеянным склерозом, травмами периферических нервов, постгерпетической невралгией;
- гематологическими заболеваниями;
- синдромом Шегрена (системное заболевание, связанное с патологической сухостью покровов) .
А также: хронической почечной недостаточностью, болезнями печени, обструкцией желчных путей, хроническим алкоголизмом (приемом психоактивных веществ), беременностью, медикаментозными реакциями, паразитарными инвазиями, токсическими воздействиями бытовых и производственных химикатов, ВИЧ-инфекцией и т. д., и т. п.
Поэтому не нужно проходить полное обследование — в данном случае у вас это точно не получится. Только потеряете время, деньги и нервы. А причина может так и остаться невыясненной. Поэтому, пожалуйста, предоставьте поиск причины врачу.
Как с этим разберется доктор
На этапе сбора анамнеза доктор обязательно выяснит следующие факторы:
- начало (резкое, постепенное);
- течение (непрерывное, перемежающееся);
- характер (колющий, жгучий).
Также важно: является ли зуд локализованным или «чешется везде», как долго он присутствует и в какое время проявляется.
Врач попробует обнаружить провоцирующие факторы — есть ли связь с деятельностью пациента (профессией, хобби), может быть, недавно была непривычная физическая нагрузка, появились новые домашние животные и т. п., Играют роль поездки и путешествия, психотравмирующие ситуации в недавнем прошлом.
Также важен половой анамнез и, наконец, чем вы уже пробовали лечиться самостоятельно.
Помните! Нанесение разнообразных «народных средств» на расцарапанную кожу сильно затрудняет установление правильного диагноза, возможность проведения некоторых анализов, способствует развитию гнойничковых и других осложнений.
Этапы первичного осмотра
После сбора анамнеза врач проведет общий осмотр, измерит температуру, выяснит, не страдаете ли вы повышенной потливостью, нет ли в последнее время особой утомляемости и потери веса.
Читайте также:
Бриллиантовая моя . зеленка
Осмотрит кожные покровы, не нарушена ли целостность, нет ли «желтушного» оттенка. Посмотрит, нет ли «грибковых» проявлений на ногтях, не изменена ли окраска глазных склер.
Оценит состояние эндокринной системы (насторожить должны тремор, нарушение терморегуляции, повышенная жажда) и системы крови (нет ли анемии, не увеличены ли лимфоузлы)
Также доктор должен проверить здоровье желудочно-кишечного тракта и мочеполовой системы. И, наконец, ему необходимо выяснить состояние нервной системы (бывают ли у вас головные боли, парестезии, зрительные расстройства, нарушения сна, галлюцинации и т. д.) Впрочем, вся эта последовательность может быть скорректирована по ходу осмотра.
От анамнеза и первичного осмотра зависит список анализов, на которые вас направят.
Например, если есть жажда и повышенный диурез — нужно будет проверить гликированный гемоглобин, если присутствует изжога или непереносимость каких-то продуктов — отправят на ФГДС и т. д.
Повторюсь, что не нужно самодеятельности, выбор анализов наобум и тем более «всех подряд» вас только запутает.
Пока до врача не добрались
Если возможности обследования совершенно нет, а зуд непереносим, можно применять безрецептурные антигистаминные препараты — согласно инструкции и учитывая противопоказания.
Важно! Несмотря на то что на инструкциях большинства современных средств написано, что они мало влияют на сон, внимательность, и т. д., транспортом при их приеме управлять нельзя, если нет прямой фразы «не препятствует управлению транспортными средствами». Да и само состояние зуда — не способствует внимательности за рулем.
И все-таки, учитывая опасность возможной патологии, чем быстрее вы окажетесь у доктора и начнете обследование — тем лучше!
Товары по теме: [product](Топик крем), [product](Эриус), [product](дезлоратадин), [product](Левоцетеризин)
Воспаление десен: что такое и как избавиться
В этой статье рассказываем о симптомах, причинах, методах лечения и профилактике десневого воспаления.
Что это вообще?
Воспаление десен — это поверхностное или глубокое поражение тканей пародонта, в которые попадают бактерии или налет. Болячка возникает в основном на фоне гингивита, в более запущенном случае — пародонтита, но еще ее может спровоцировать химический ожог или травма.
При гингивите или генерализованном пародонтите воспалительный процесс обычно охватывает всю десну верхней или нижней челюсти. Ограниченные поражения слизистой в области 1-2 зубов возникают из-за локализованного пародонтита или флюса на фоне периодонтита.
И правда опасно?
Если не обратиться к стоматологу, начнется увеличение пародонтальных карманов, оголение корней и разрушение костной ткани. От этого уже не далеко до удаления 😟
По каким симптомам можно определить?
Первые признаки воспаления можно определить в домашних условиях. Если вы ощущаете боль или замечаете кровянистые выделения во время еды и чистки зубов, не откладывайте запись к стоматологу. Не игнорируйте:
- Покраснение, формирование белого налета на деснах.
- Отек слизистой оболочки полости рта.
- Кровоточивость десен, привкус металла.
- Неравномерность высоты десневого края, оголение шеек зубов.
- Появление неприятного запаха изо рта.
Локализация воспаления
- Около зуба
- Под коронкой
- В области большинства зубов
- Возле зуба мудрости
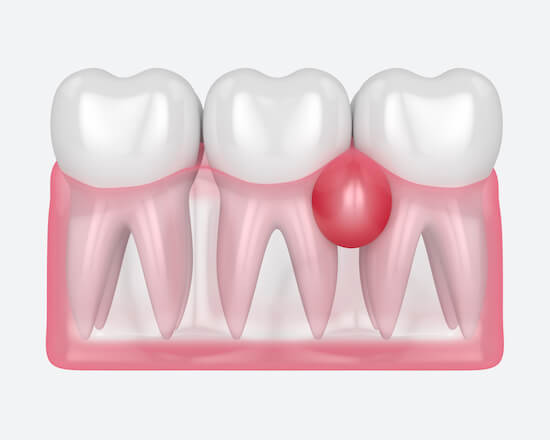
Воспаление слизистой может начаться сразу или через какое-то время после протезирования. В апикальной части корня образуется периодонтальный абсцесс, а в десневом кармане скапливается гной.
В другом случае воспаление может затрагивать только краевую десну или десневой сосочек. Воспалительный процесс ограничен проблемной зубной единицей.
Причины: корневые каналы зуба под коронкой плохо запломбированы, в апикальной части зуба имеется очаг инфекции.
Некачественная коронка с нависающим краем может травмировать мягкие ткани.

Если воспалилась десна около зуба, причиной может быть локализованный пародонтит, периодонтит или травмирующий фактор (острый край пломбы).
При периодонтите пациент ощущает боли при надавливании, а рядом с проблемным зубом образуется болезненная шишка на десне. Пародонтит вызывает припухлость десневого кармана, при осторожном нажатии выделяется гной, оголяется шейка корня, зубная единица начинает расшатываться.

В области большинства зубов
Воспаление десневого края охватывает весь ряд или большую часть зубов. Как правило, это происходит на фоне зубного камня. Во время чистки в проблемной области появляется кровоточивость
Причина: неудовлетворительная гигиена полости рта. Бактерии скапливаются на зубах и образуют твердые отложения, которые раздражают десна и разрушают костную ткань. Развивается хронический гингивит, при отсутствии лечения — пародонтит.
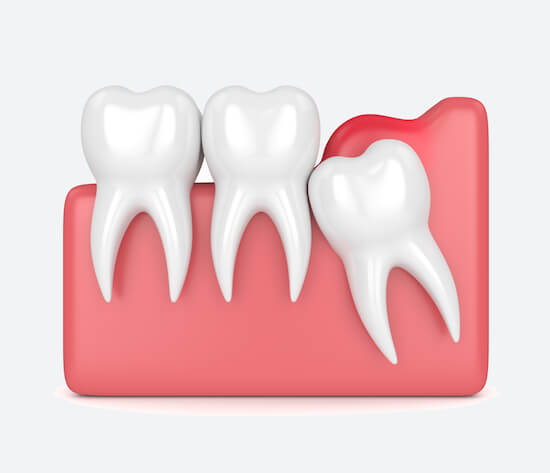
Возле зуба мудрости
Опухает «капюшон» над единицами в конце ряда. Чаще всего это происходит на нижней челюсти.
Причина: опухание десны над зубом мудрости (перикоронит). Воспаление начинается, если между слизистой оболочкой и жевательной частью скапливается налет или остатки пищи.
Причины воспалительных процессов в десне
Десенные заболевания развиваются по следующим причинам:
- Естественная микрофлора. Главный виновник болезни — бактерии в полости рта. В нормальных условиях микроорганизмы безопасны. Если иммунитет ослаблен сильным стрессом, несбалансированным питанием, химиотерапией, системными заболеваниями, развивается патогенная микрофлора. Она вызывает воспалительный процесс в мягких тканях десны.
- Неправильный уход за полостью рта. Из-за нерегулярной или неправильной чистки на зубах скапливается мягкий налет, который затвердевает и образуют зубной камень. Бактерии в зубном камне вызывают гингивит, а при отсутствии лечения — хронический пародонтит.
- Хроническое травмирование. Механическая травма возникает после ошибки в ходе ортопедической процедуры. Если кламмер протеза, нависающий край пломбы или коронки задевает мягкие ткани, десна начнет опухать. Пациент не обращает внимания на симптомы, потому что привыкает к ортопедической конструкции. Если не обратиться к стоматологу, начнутся патологии.
- Травматический прикус (окклюзионный контакт). Патология возникает, если зубы неравномерно смыкаются. Часть зубных единиц при жевании перегружаются, из-за чего в этой области челюсти воспаляется десневой край и разрушается костная ткань. Неправильный прикус может быть врожденным или приобретенным вследствие неплотного прилегания пломбы или коронки.
- Относительные причины. Воспалительные процессы мягких тканей активизируются на фоне снижения иммунитета при гормональных перестройках во время беременности, подросткового периода. Некоторые болезни также способствуют воспалению десен (диабет, аутоиммунные нарушения, заболевания ЖКТ). Курение тоже провоцирует воспалительные процессы из-за раздражения слизистой оболочки.
Консультация, снимок и план лечения бесплатно
Укажите свой номер телефона, мы перезвоним и подберём для вас удобное время приёма. Или позвоните нам сами — +7 495 401-68-55
Уже получили вашу заявку
Мы обязательно свяжемся с вами в ближайшее время и проконсультируем по всем имеющимся вопросам.
Применение мочевины для лечения онихомикоза: систематический обзор
Dars, S.
, Banwell, H. A.
, Matricciani, L.
2019/04/11
Journal of Foot and Ankle
Применение мочевины для лечения онихомикоза: систематический обзор
Онихомикоз, грибковая инфекция, поражающая ногтевую пластину, является распространенным заболеванием, часто требующим длительных схем лечения с низкими показателями успеха. Мочевина является одним из вариантов лечения, который, как считается, улучшает эффективность местных и пероральных противогрибковых средств. Несмотря на теоретическую основу для использования мочевины для лечения онихомикоза, доказательная база для этого лечения систематически не анализировалась.
Существует несколько традиционных вариантов лечения онихомикоза, включая местные противогрибковые схемы, пероральные препараты, а также новые методы лечения, такие как лазер, ионтофорез, ультрафиолетовое излучение и фотодинамическая терапия. Несмотря на то, что новые методы лечения приобретают все большую популярность, их стоимость достаточно высока и доказательств эффективности при онихомикозе пока немного. Традиционный выбор лечения часто зависит от типа и тяжести инфекции, а также от сопутствующих заболеваний пациента. Существует общее мнение, что местное лечение может быть эффективным в легких и умеренных случаях, когда поражено менее 50% ногтевой пластинки и при отсутствии вовлечения ногтевого матрикса. Пероральные препараты применяются для более тяжелых случаев, могут быть связаны с повышенным риском гепатотоксичности и иногда противопоказаны лицам с нарушениями функции почек или сердца .
Несмотря на наличие различных вариантов лечения, полное излечение онихомикоза является сложной задачей. Раннее и эффективное лечение местным противогрибковым средством является предпочтительным, для тех, кто подвержен риску онихомикоза, и тех, кто не может переносить побочные эффекты пероральных препаратов. Тем не менее, местное лечение часто требует длительных схем (не менее двенадцати месяцев) и имеет невысокий уровень эффективности.
Мочевина уже давно используется в дерматологии и подиатрии для лечения онихомикоза. Предполагается, что химическая авульсия ногтя с кремом из мочевины для местного применения повышает эффективность местного противогрибкового лечения за счет улучшения проникновения и биодоступности местных препаратов. Мочевина в концентрациях, превышающих 30%, считается кератолитиком, который смягчает и увлажняет ногтевую пластину, денатурируя кератин в ногтях и, таким образом, усиливая проникновение лекарственного средства и способствуя удалению пораженных ногтей. Несмотря на теоретическую основу для поддержки использования мочевины в лечении онихомикоза, эффективность мочевины в качестве монотерапии и вспомогательного лечения остается неясной.
Целью этого исследования было определение доказательств использования мочевины для лечения онихомикоза. В частности, эффективность и безопасность мочевины в качестве монотерапии и вспомогательной терапии, по сравнению со стандартными схемами лечения.
Во всех исследованиях использовали 40% мочевину, другой процент мочевины не рассматривался. В трех исследованиях мочевина использовалась как монотерапия (только мочевина), в двух исследованиях мочевина рассматривалась как вспомогательное средство, применяемое до лечения другими противогрибковыми лекарственными средствами (мочевина в качестве дополнения), в трех мочевину использовали одновременно с другими противогрибковыми лекарственными средствами (мочевина в комбинации),
Эффективность лечения рассматривалась с точки зрения микологического, клинического и полного излечения, в то время как безопасность рассматривалась с точки зрения отчета пациента или врача. В целом, три исследования изучали клиническое улучшение (улучшение наблюдалось при визуальном осмотре), четыре исследования сообщили о клиническом излечении (> 90% клинического улучшения) и пять исследований сообщили о микологическом (были проведены лабораторные исследования на наличие грибка) излечении. В двух исследованиях оценивалось полное излечение (определяемое как клиническое и микологическое излечение).
В таблице подробно показана эффективность мочевины при использовании отдельно (рис. а) , в качестве дополнения или в сочетании с другими лекарственными средствами (рис. b)
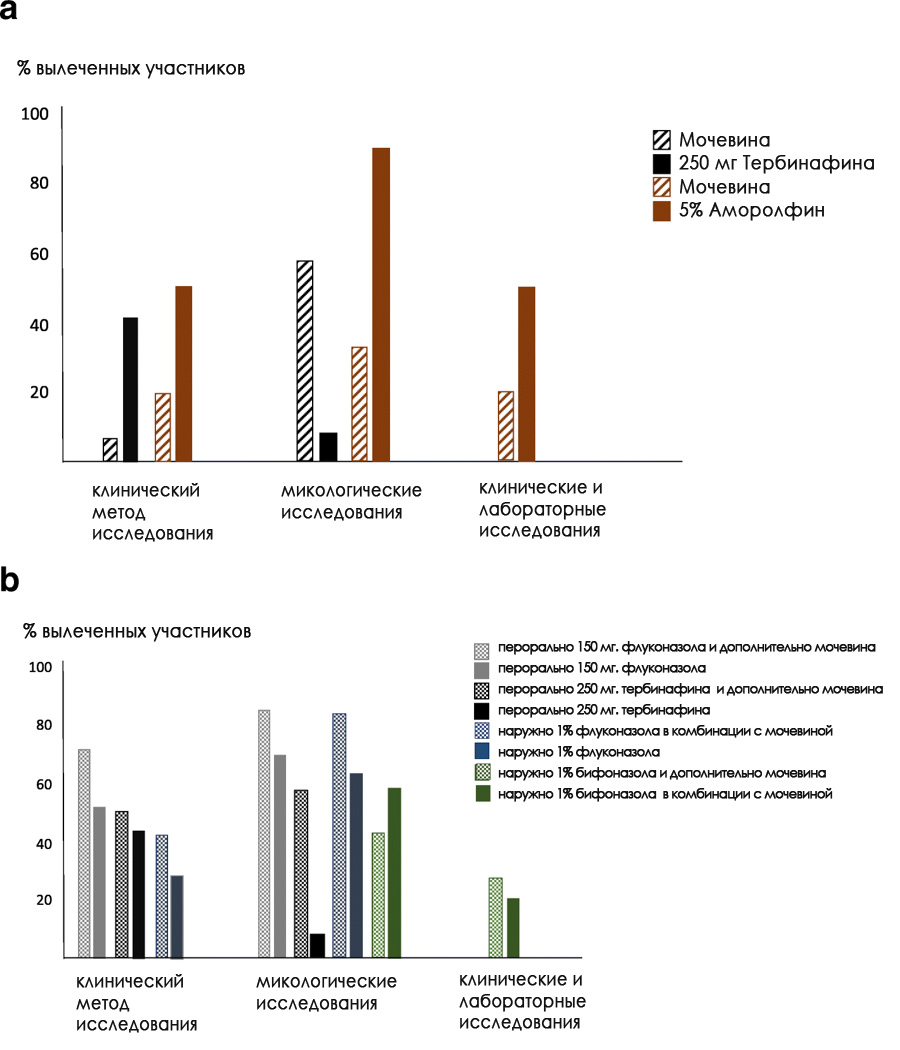
Резюме результатов лечения
Во всех случаях моно лечение мочевиной оказалось менее эффективным, чем пероральный тербинафин и местный аморолфин. Статистически значимые улучшения лечения были отмечены в трех исследованиях, когда мочевину использовали в качестве дополнения или в сочетании с местными или пероральными противогрибковыми лекарственными средствами.
Хотя из этого обзора нельзя сделать окончательные выводы, имеющиеся исследования показывают, что мочевина как дополнение к стандартным схемам лечения может улучшить эффективность лечения. Однако одна мочевина, не превосходит стандартные методы лечения. Необходимы дальнейшие исследования для определения эффективности и безопасности мочевины в качестве дополнения к традиционным схемам лечения онихомикоза.
Микоз стоп (грибок). Симптомы, диагностика и лечение грибка стопы.
- кожный покров
- сыпь и высыпания
- зуд и покраснения
1. Что такое микоз стоп и как можно заразиться?
Микоз стоп – это самая распространенная на сегодняшний день грибковая инфекция кожи. Есть три основных типа микоза стопы, или грибка на ногах, грибка стопы, как его еще называют. И каждый тип локализуется на разных частях стопы и выглядит по-своему.
Как можно заразиться грибком стопы?
Микоз стоп вызывается грибком, который растет на или в верхнем слое кожи. Грибок лучше всего размножается в теплых и влажных местах. Например – в области между пальцами ног. Грибок стопы очень легко распространяется. Достаточно коснуться пальцев или ног зараженного человека, чтобы тоже заболеть с большой вероятностью. Но чаще всего заражение грибком происходит, когда люди ходят босиком по загрязненным поверхностям вблизи плавательных бассейнов или в раздевалках того же бассейна, спортзала и других похожих объектов. Грибок после этого может остаться и в вашей обуви, особенно если эта обувь очень узкая и воздух не может циркулировать вокруг ног.
Если вы коснулись какого-то предмета, на котором есть грибок, после этого вы тоже можете стать его распространителем и заразить других людей. Причем даже если вы заразите других, это не означает, что вы обязательно заразитесь сами. Врачи не знают, почему так происходит, но предрасположенность к заражению грибком на ногах у всех разная. А если вы уже болели микозом, есть высокая вероятность заразиться снова.
2. Симптомы грибка
Симптомами микоза ног может быть жжение и зуд в коже между пальцами. Кожа может шелушиться и на ней появляются трещины. Другие симптомы грибка стоп могут различаться в зависимости от того, какой тип микоза у Вас диагностирован.
- Первый тип – это инфекция, которая чаще всего вызывает симптомы между четвертым и пятым пальцами ног. Кожа становится чешуйчатой, облезает и трескается. В некоторых случаях к микозу может присоединяться и бактериальная инфекция, и состояние кожи еще больше ухудшается.
- Второй тип грибка – это заболевание, которое может начаться с небольшой болезненности в области ног. Затем кожа на пятке или в нижней части стопы утолщается, на ней могут появиться трещины. При прогрессировании грибка на ногах он влияет и на ногти. При грибке ногтей могут уплотняться, ломаться или даже выпадать. Грибковые инфекции на ногтях и на коже стоп нужно лечить по-разному, как правило.
- Везикулярная инфекция – это третий тип микоза стоп. Обычно такой вид грибка на ногах начинается с появления заполненных жидкостью волдырей под кожей. Пузырьки, как правило, образуются на нижней части стопы, но могут быть и в любом другом месте на ноге. С этим типом грибка стопы тоже может развиваться сопутствующая бактериальная инфекция.
3. Диагностика микоза
Для диагностики грибка стопы врачу, как правило, достаточно осмотреть пациента и изучить историю болезни (симптомы, ранее перенесенные заболевания). Если грибок на ногах имеет нехарактерный вид, либо не поддается лечению, врач может взять образец кожи или ногтя для исследования на грибок.
Не все проблемы с кожей на ногах являются микозом, или грибком стоп. Если вы подозреваете, что у вас грибок, но раньше его у вас никогда не было, на самом деле есть смысл обратиться к хорошему врачу-дерматологу.
4. Лечение заболевания
Для лечения грибка стопы обычно бывает достаточно специальных лосьонов, кремов или спреев. В серьезных случаях для лечения грибка на ногах врач может выписать и рецептурные таблетки или местные средства. Лечиться от грибка нужно именно столько, сколько говорит врач. Это будет гарантией того, что вылечить грибок полностью действительно удалось. Помимо общего лечения микоза стоп обязательно нужно, чтобы ноги были чистые и сухие. Грибку для роста необходимы теплые влажные места.
Для профилактики микоза и повторного появления грибка стоп стоит пользоваться собственной специальной обувью, когда вы ходите в спортзал, бассейн и подобные места. Для того, чтобы сохранить сухость ног, можно использовать тальк или специальные средства. Сандалии или не очень узкая обувь обеспечат необходимую циркуляцию воздуха и отвод влаги.

 Читайте также:
Читайте также: