Ощущение инородного тела в носу
Гипертрофический ринит
Гипертрофический ринит – это хроническое воспаление носовой полости, которое отличается разрастанием ее тканей и отёком слизистой оболочки. Заболевание может прогрессировать и на подслизистую оболочку, а на последних стадиях в воспаление вовлекаются надкостница и костные элементы.

- Симптоматика
- Как диагностируют гипертрофический ринит?
- Как вылечить гипертрофический ринит?
- Специальные процедуры и оперативные вмешательства
- Лечение гипертрофического ринита врачами высшей категории
Гипертрофический ринит – это хроническое воспаление носовой полости, которое отличается разрастанием ее тканей, отёком слизистой оболочки. Заболевание может прогрессировать на подслизистую оболочку, а на последних стадиях в воспаление вовлекаются надкостница и костные элементы.
Гипертрофический ринит может стать последствием хронического насморка – слизистая трансформируется в результате долгого воспалительного процесса. Среди других факторов, вызывающих данную патологию, можно назвать искривление перегородки, продолжительное переохлаждение организма, сбои в работе эндокринной системы, бесконтрольный прием сосудосуживающих препаратов, частый контакт с аллергическими и инфекционными носителями, работу во вредных производственных сферах.
Симптоматика
Главные симптомы заболевания – постоянная заложенность носа, трудность (или полная невозможность) свободного дыхания. Среди сопутствующих:
- сухость во рту;
- ноющие головные боли;
- гнусавость голоса;
- выделения из носа (могут быть с гнойными примесями);
- чувство распирания, боли в носу;
- снижение обоняния;
- нарушения сна;
- носовые кровотечения;
- храп;
- частое чихание.
Гипертрофический ринит прогрессирует постепенно. На первой стадии заложенность частичная, дыхание через нос еще возможно. Далее возникает ощущение инородного тела в носовой полости, обильные слизистые выделения, головная боль, раздражительность, утомляемость, бессонница. На последней стадии пропадает обоняние, дышать через нос становится невозможно, сосудосуживающие препараты теряют свою эффективность, а самостоятельные попытки прочистить носовую полость приводят к кровоточивости. Вынужденное дыхание через рот влечёт за собой сухость во рту, храп, риск ночного апноэ.
Как диагностируют гипертрофический ринит?
Грамотную диагностику может выполнить только квалифицированный врач-отоларинголог посредством инструментальной диагностики. Важно определить стадию, тип заболевания, а также исключить другие виды воспаления.
Основные диагностические процедуры:
- риноскопия;
- эндоскопия носа, носоглотки;
- ринопневмометрия;
- КТ околоносовых пазух.
Как вылечить гипертрофический ринит?
Выбор терапии зависит от стадии развития воспаления. На последних стадиях гипертрофический ринит почти не поддается медикаментозному лечению, так как с помощью одних лекарств нельзя справиться с разрастанием тканей в носовых полостях. Однако, если гипертрофия еще не сильно развилась, используют консервативные методы:
- противовоспалительные, сосудосуживающие препараты;
- медикаменты, которые помогают снять отек слизистой;
- ультрафиолетовое облучение;
- УВЧ;
- массаж слизистых оболочек со специальными мазями.
Специальные процедуры и оперативные вмешательства
В случае неэффективности консервативного лечения единственным способом побороть недуг является оперативное вмешательство. Операция позволяет полностью восстановить нормальное дыхание через нос.
По решению врача могут быть назначены следующие процедуры:
- Шейверная турбинопластика – удаление избыточных разрастаний тканей нижних носовых раковин при помощи специального устройства — микродебридера (тонкая вакуумная трубка с вращающимся лезвием на конце).
- Лазерная вазотомия – коагуляция сосудов под слизистым слоем нижней раковины.
- Радиоволновая вазотомия – склерозирование сосудов нижних носовых раковин путем подслизистого введения биполярного радиоволнового электрода.
- Ультразвуковая дезинтеграция – склерозирование кровеносных сосудов слизистой посредством ультразвука.
- Конхотомия – удаление участка слизистого слоя нижней и задней частей раковин.
- Электрокоагуляция или гальванокаустика – прижигание тканей раковин термическим наконечником.
- Криодеструкция – воздействие жидким азотом криоаппликатора на области гипертрофии.
- Остеоконхотомия – иссечение костного края.
- Латерпозиция – изменение позиции нижней раковины за счет ее надламливания и смещения к боковой стенке полости носа.
- Исправление формы перегородки при ее искривлении.
Лечение гипертрофического ринита врачами высшей категории
В «Клинике уха, горла и носа» вас ждут квалифицированные врачи с высоким стажем работы, передовое диагностическое и оперативное оборудование, круглосуточный прием и внимательный подход к вашим проблемам и пожеланиям.
Записывайтесь на прием в нашу клинику и получите своевременную и квалифицированную врачебную помощь.
Инородное тело носа
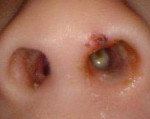
Инородное тело носа — случайно попавший в полость носа чужеродный объект: бусинка, ягодная косточка, семечка, мелкая деталь игрушки, комар или другое насекомое, кусочек дерева, пластмассы, еды, ваты или бумаги. Инородное тело носа может быть бессимптомным. Но чаще оно проявляется болью, односторонней заложенностью носа и выделениями из пораженной половины носа. Диагностировать инородное тело носа помогают данные анамнеза, результаты отоларингологического осмотра и риноскопии, данные КТ и рентгенографии. Лечение инородного тела носа состоит в его как можно более раннем устранении путем выдувания, эндоскопического или хирургического удалении.

- Патогенез
- Классификация инородных тел носа
- Симптомы инородного тела носа
- Осложнения
- Диагностика
- Извлечение инородного тела из носа
- Цены на лечение
Общие сведения
Наиболее часто с инородными телами носа приходится сталкиваться специалистам в области детской отоларингологии. Дети, играя, преднамеренно вводят себе и друг другу в нос различные предметы. Попавшие таким образом в полость носа инородные тела, как правило, находятся в нижнем носовом ходе. Они составляют 80% от общего числа инородных тел носа. Реже наблюдаются чужеродные предметы, одним концом вклинившиеся в носовую перегородку, а другим — в нижнюю носовую раковину. Инородное тело носа, попавшее в него случайным образом, может иметь любую локализацию.

Патогенез
Попадание инородного тела в нос может произойти естественным путем из окружающей среды через ноздри и из глотки через хоанальные отверстия. Попавшие через ноздри инородные тела носа встречаются в основном у детей дошкольного возраста, которые ради интереса сами закладывают себе в нос различные мелкие предметы. Случайным образом в нос могут попасть живые организмы, находящиеся во вдыхаемом воздухе или в воде из открытых источников и водоемов. В отдельных случаях инородное тело носа имеет ятрогенную природу и представляет собой оставленный в носу ватный тампон или отломавшуюся часть хирургического инструмента, использовавшиеся в ходе отоларингологических манипуляций или операций (септопластика, коррекция атрезии хоан, резекция носовой раковины, удаление опухоли полости носа и пр.).
Инородное тело носа может стать следствием поперхивания во время еды или рвоты. При этом кусочки пищи или другие объекты, находящиеся в полости глотки, могут быть заброшены в нос через отверстия хоан, соединяющие нос с глоткой. Возникновение инородного тела носа также возможно при травме носа и повреждениях прилегающих к нему структур лица. При этом инородным телом носа может стать осколок стекла, кусок дерева, острый предмет, пуля или свободный обломок кости.
Классификация инородных тел носа
По своей природе инородные тела носа классифицируются на: неорганические (камушки, бусинки, бисер, вата, кусочки стекла, пластмассовые детали), металлические (монеты, шурупы, детали металлического конструктора, иголки, гвозди, кнопки, осколки огнестрельных снарядов), органические (семена различных растений, горошины, мелкая фасоль, кусочки овощей и фруктов, косточки плодов, части употребляемых в еду продуктов), живые (насекомые, личинки, пиявки, аскариды).
В зависимости от того, визуализируется инородное тело носа при рентгенологическом исследовании или нет, выделяют рентгеноконтрастные и рентгенонеконтрастные инородные тела. Рентгенконтрастными телами являются металлические предметы, стекло, косточки, пуговицы, части игрушек.
Симптомы инородного тела носа
Обычно попадание инородного объекта в носовую полость сопровождается рефлекторным чиханьем, водянистыми выделениями из одной половины носа и слезотечением. Однако эти симптомы быстро проходят и в дальнейшем инородное тело носа может вовсе не беспокоить пациента. Мелкое инородное тело носа, имеющее гладкую поверхность, может в течение длительного периода не давать никаких клинических проявлений. Известны случаи, когда шероховатые инородные тела носа и даже предметы с острыми углами достаточно долго не вызывали жалоб пациента.
Со временем в результате раздражения и хронического травмирования слизистой инородным предметом носа может возникнуть воспалительная реакция, приводящая к появлению клинических симптомов в виде боли в носу, слизистого или слизисто-гнойного отделяемого из одной половины носа. Возникающая в результате воспаления отечность слизистой носа обуславливает затруднение носового дыхания.
В других случаях инородное тело носа сразу, с момента своего попадания в нос, вызывает различного рода дискомфортные ощущения: щекотание, раздражение, чувство постороннего предмета, боль в пораженной половине носа. Связанная с инородным телом боль может сопровождаться иррадиацией в лоб, щеку или глотку.
Наиболее интенсивный болевой синдром характерен для инородного тела носа с острыми краями или выступами. Такие предметы способны вызвать значительное повреждение внутренних тканей носа с возникновением носового кровотечения. В некоторых случаях инородное тело носа сопровождается головными болями, головокружением. Выраженная боль в носу может приводить к нарушению сна, повышенной раздражительности, у детей — к беспокойству, плаксивости и частым капризам.
Классической для инородного тела носа является триада симптомов: боль, выделения из носа и его заложенность. Характерной особенностью, отличающей эти симптомы от проявлений ринита, аллергического ринита и синусита, является их односторонний характер. У детей чаще всего инородное тело носа сопровождается только насморком с выделениями, идущими лишь из одной половины носа. В отдельных случаях при глубоком вдохе инородное тело носа может мигрировать в глотку или гортань. Тогда в клинической картине появляются симптомы инородного тела глотки или инородного тела гортани.
Отдельные инородные тела носа при нахождении в нем продолжительное время претерпевают некоторые изменения. Так, горошины и фасолины от влажной среды носа начинают увеличиваться в размерах, зачастую полностью перекрывая носовое дыхание той половины носа, в которой находятся. Некоторые инородные тела носа со временем распадаются на части, размягчатся или полностью разлагаются. Если инородное тело носа сохраняет свой изначальный вид, то оно может стать ядром носового камня, образующегося при отложении солей, содержащихся в секрете слизистой носа. При длительно существующем инородном теле носа возможно развитие грануляционной ткани, рост которой провоцируется постоянным травмированием слизистой. Развившиеся грануляции нередко скрывают инородное тело носа, затрудняя его визуализацию и диагностику.
Осложнения
Затруднение носового дыхания и нарушение вентиляции, обусловленное инородным телом носа, может привести к возникновению воспалительных изменений в придаточных пазухах носа. При длительном нахождении инородного тела в носу возможно изъязвление слизистой, развитие полипозных разрастаний, некроз носовой раковины, нагноение слезного мешка, нарушения со стороны слезопроводящих путей. Присоединение вторичной инфекции обуславливает развитие гнойного риносинусита, очень редко — остеомиелита костных структур носа. В тяжелых случаях инородное тело носа может перфорировать его стенку.
Диагностика
В большинстве случаев инородное тело носа может быть диагностировано отоларингологом на основании анамнеза, результатов осмотра полости носа и риноскопии. Затруднения диагностики возникают у детей младшего возраста, в анамнезе которых может отсутствовать указание на попадание инородного объекта в нос. Трудно обнаруживается длительно существующее инородное тело носа. В ходе риноскопии оно может не визуализироваться из-за выраженного отека, воспалительных изменений слизистой или образовавшихся грануляций. В таких случаях для обнаружения инородного тела носа применяют ощупывание металлическим зондом. Однако это позволяет выявить только плотные инородные объекты.
Дополнительно при инородном теле носа проводится бакпосев отделяемого из носа, УЗИ, КТ или рентгенография околоносовых пазух, КТ или рентгенография черепа, фарингоскопия.

Извлечение инородного тела из носа
Удаление инородного тела носа должно быть проведено как можно раньше, пока не успела развиться отечность и воспалительная реакция, затрудняющие его извлечение. Инородное тело носа, недавно попавшее в него, может быть устранено путем простого выдувания. Пациента просят набрать по-больше воздуха, закрыть рот, прикрыть пальцем здоровую ноздрю и сильно выдуть набранный воздух. Такой способ может применяться только у детей старшего возраста и у взрослых.
У взрослых после неудавшейся попытки выдувания инородного тела носа естественным путем и у маленьких детей производят эндоскопическое удаление инородного тела. У взрослых процедуру проводят с применением местного обезболивания, у маленьких детей для этого может потребоваться общий наркоз. В редких случаях, когда эндоскопическое удаление не увенчалось успехом, инородное тело удаляют хирургическим способом.
При необходимости дополнительно применяют промывание полости носа растворами антисептиков, закапывание в нос сосудосуживающих капель, дренирование и промывание околоносовых пазух, проводят лечение осложнений.
Почему в носу образуются полипы и как их лечить






Наш эксперт – кандидат медицинских наук, оториноларинголог ЛОР-клиники МГМУ (ММА) им. И. М. Сеченова Петр Кочетков.
Не упустить момент
Врачи, говоря о полипозном риносинусите (так правильно называется болезнь), обязательно упоминают гроздь винограда. Мол, полипы в носу очень похожи на нее по форме. На этом сходство, впрочем, заканчивается: в отличие от винограда никаких приятных ощущений полипы нам не сулят. Наоборот, они заметно ухудшают качество жизни.
Полипы – это доброкачественная опухоль, которая начинает расти в пазухах и спускается в полость носа, закрывая дыхательный проход. Это становится причиной не только проблем с дыханием, но и хронической усталости, а порой – даже снижения слуха.
К сожалению, «поймать» болезнь у ее истоков довольно тяжело. Образование полипов – процесс, который может растянуться на несколько лет. И поначалу люди попросту не придают значения мелким недомоганиям вроде легкого насморка и небольшой заложенности носа. К врачу обычно обращаются, когда появляются более серьезные симптомы:
Заложенность носа не исчезает при применении капель и спреев. Воздух поступает только через рот – носовое дыхание почти полностью блокируется.
Снижается, а со временем и вовсе сходит на нет обоняние. Нередко к этому прибавляется и нарушение вкусовых ощущений: еда кажется словно сделанной из ваты, лишенной всякого аромата.
Из-за полипов в носу создается благоприятная среда для размножения болезнетворных бактерий. Поэтому появляются выделения из носа – слизистые или гнойные, мучат частые простуды.
В некоторых случаях возникает ощущение инородного тела в носу.
Многие жалуются на головную боль или боль в области пазух.
Если вы столкнулись с какой-то из этих проблем, обязательно посетите ЛОР-врача. Полипы несложно обнаружить при обычном осмотре. Для более точной диагностики специалист может отправить вас на компьютерную томографию пазух носа. Это исследование дает представления о том, насколько распространены полипы, много ли их и в каких конкретно местах они растут.
Кто виноват?
Почему образуются полипы, достоверно не может сказать никто. Но список «подозреваемых» достаточно широк.
Первое место в нем занимают хронические заболевания, вызванные инфекцией: гайморит, фронтит, ринит. У страдающего ими человека, особенно если он не получил своевременного лечения, в пазухах носа постоянно идет воспалительный процесс. Задача слизистой оболочки – компенсировать его, побороть инфекцию. Поначалу она с этим успешно справляется. Но если человек долго не лечится, силы слизистой истощаются, и организм пытается справиться с воспалением, увеличивая ее площадь. Разрастания слизистой – и есть те самые полипы, которые мешают нам нормально дышать.
То же самое происходит, если у человека есть поллиноз, бронхиальная астма и другие аллергические заболевания. Они также становятся причиной воспаления и заставляют слизистую увеличиваться в размерах.
И наконец, еще одна причина полипоза – нарушения в строении носа: искривление перегородки, узость носовых ходов и т. п. Они затрудняют отток содержимого из пазух, создавая условия для развития хронических заболеваний. Дальше все идет по уже знакомой цепочке: воспаление – появление полипов – нарушение дыхания.
Что делать?
Существуют как хирургические, так и медикаментозные методы лечения полипов. Но, к сожалению, чаще всего люди обращаются к специалистам, когда разрастания имеют уже большие размеры. В этом случае лекарства бессильны, необходима операция. Провести ее можно несколькими способами.
Удалить петлей
Первые подобные методики появились еще в Средние века. Полип захватывают специальной проволочной петлей и резко вырывают. Назвать процесс приятным, увы, нельзя. Процедура часто болезненна, может осложниться кровотечением, сутки или двое после нее придется ходить с затампонированным носом.
Однако все это – далеко не главные недостатки «петлевой» операции. Во время нее удаляется не только полип, но и часть здоровой слизистой. Это вовсе не уменьшает воспаление, наоборот, зачастую облегчает болезнетворным бактериям и вирусам путь в организм. К тому же с помощью петли невозможно проникнуть в пазуху: доктор удаляет лишь те разрастания, которые видит невооруженным глазом. Из-за этого полипы отрастают снова, и малоприятную операцию приходится повторять – примерно через каждые 6–12 месяцев. Поэтому данную методику сейчас считают малоэффективной и морально устаревшей. Тем не менее она все еще широко применяется. Другие методы стали использоваться не так давно, и не во всех ЛОР-отделениях и поликлиниках есть ресурсы, чтобы их освоить.
Испарить лазером
Одна из распространенных альтернатив петле – удаление полипов при помощи лазера. Врач воздействует на разросшуюся ткань световой энергией. При этом из полипа выпаривается вода, и он резко уменьшается в объеме: фактически остается лишь слущенная оболочка, которую легко удаляют.
Происходит все довольно быстро: операция занимает 15–20 минут. Вмешательство бескровное и практически безболезненное. Чтобы его провести, нет нужды ложиться в больницу, достаточно прийти на амбулаторный прием. Благодаря этим преимуществам лазерное удаление полипов сейчас стремительно набирает популярность. Однако у метода есть, по крайней мере, два серьезных недостатка.
Во‑первых, такие операции подходят только тем, у кого в носу обнаружен один полип, причем небольшой. Если «гроздей» много, хорошего результата терапия не даст.
А во‑вторых, луч лазера, как и петля, не удаляет полипозную ткань из пазух. Поэтому после такого лечения нередко случаются рецидивы.
Вырезать шейвером
Наиболее эффективным и щадящим методом удаления полипов на сегодняшний день считается функциональная эндоскопическая эндоназальная хирургия. Во время такого вмешательства врач использует эндоскоп, увеличенное изображение с которого подается на монитор. Благодаря этому хирург имеет возможность осмотреть все отделы полости носа и околоносовые пазухи и максимально удалить разросшуюся ткань. Делают это с помощью шейвера – инструмента с острой насадкой, которая позволяет вырезать полип с ювелирной точностью, не затрагивая здоровые участки.
Проводят эндоскопическое вмешательство как под местной анестезией, так и под общим наркозом – это зависит от пожеланий пациента. Кровотечения при этом минимальны. После операции придется 2–3 дня побыть в стационаре, но о потраченном времени не нужно жалеть. Эндоскопическое удаление позволяет на длительный срок забыть о полипах: рецидивы обычно не беспокоят в течение нескольких лет. А при правильном дальнейшем лечении полипы вообще больше не появляются.
А что потом?
Первая неделя
После операции за полостью носа необходим специальный уход. Желательно, чтобы поначалу его проводил врач.
Промывая нос специальными растворами, он удаляет корочки, помогая слизистой нормально восстановиться.
Если времени на ежедневное посещение ЛОР-врача нет, можно делать это самостоятельно – при помощи шприца или спринцовки. Используйте препараты для гигиены полости носа на основе морской воды или готовые солевые растворы, которые продаются в аптеках.
Первые месяцы
Избавиться от полипов надолго помогает только комбинированная терапия. Провели операцию – теперь время для медикаментов. В первые 6 месяцев после вмешательства врачи обязательно назначают специальные спреи – интраназальные глюкокортикостероиды. Это гормональные препараты, но бояться применять их не надо. Они практически не оказывают общего воздействия на организм, зато активно препятствуют повторному росту полипов.
Долгосрочная программа
Главная задача после лечения – регулярно посещать отоларинголога, чтобы случайно не упустить новый рост полипов.
Обязательно следите за состоянием иммунитета и старайтесь не простужаться. Если у вас есть аллергия, в обязательном списке профилактических мероприятий также посещение аллерголога. Он подберет соответствующее лечение.
Полипозный риносинусит (полипы полости носа)





Полипы полости носа — выросты гипертрофированной слизистой оболочки полости носа или околоносовых пазух. Полипы носа имеют незаметное постепенное течение и приводят к выраженным нарушениям носового дыхания, снижению или полному отсутствию обоняния. Следствием затрудненного дыхания носом могут стать головная боль, нарушения сна, сниженная работоспособность, ухудшение слуха, нарушения прикуса и развития речи у детей. Полипы носа диагностируются на основании результатов эндоскопического осмотра полости носа, рентгенологического и томографического исследования околоносовых пазух. Дополнительно проводят фарингоскопию, отоскопию, общий анализ крови, бактериологические исследования. Полипы носа, как правило, подлежат хирургическому удалению с проведением послеоперационного и противорецидивного лечения.
Полипы носа являются довольно распространенной патологией. По различным статистическим данным они наблюдаются у 1-4% людей. Страдают полипами носа преимущественно взрослые. Образование полипов в носу связано с избыточным разрастанием (гипертрофией) слизистой оболочки носа, которое обычно возникает в результате длительного воспалительного процесса. Дело в том, что слизистая носа постоянно борется с происходящим в нем воспалением, пытаясь ослабить или компенсировать возникающие патологические реакции. Однако со временем происходит истощение защитных функций слизистой оболочки. Тогда включается следующий компенсаторный механизм — это увеличение площади слизистой оболочки за счет ее гипертрофического разрастания, в результате которого и появляются полипы носа.
Полипы полости носа — полиэтиологическое заболевание. К факторам, способствующим появлению полипов в полости носа, относят:
- анатомические особенности строения полости носа (искривление носовой перегородки, узкие носовые ходы) ;
- хронические воспалительные процессы в придаточных пазухах носа (фронтит, гайморит, этмоидит) ;
- аллергические заболевания дыхательных путей (поллиноз, аллергический ринит, астматический бронхит, бронхиальная астма) ;
- муковисцидоз.
Симптомы полипов полости носа
Как правило, полипы носа начинают свой рост в решетчатой пазухе и верхних отделах носовой полости. В начале своего развития эти изменения в носу остаются малозаметными для пациента. Со временем полипы носа медленно увеличиваются в размерах, что приводит к постепенно прогрессирующему затруднению носового дыхания. Для облегчения дыхания носом пациент начинает использовать сосудосуживающие назальные капли. На первых порах они действительно приносят облегчение, поскольку уменьшают отечность слизистой. Однако при больших размерах полипов носа сосудосуживающие капли перестают оказывать какой-либо эффект. Именно в этот период большинство пациентов впервые обращаются к оториноларингологу с жалобами на заложенность носа и затрудненное носовое дыхание.
Связанное с полипами носа нарушение носового дыхания приводит к повышенной утомляемости пациентов, снижению их умственной работоспособности, появлению головной боли и нарушению сна. Пациенты жалуются на ухудшение обоняния вплоть до полного отсутствия восприятия запахов (аносмия). Возможно чувство инородного тела или постоянно присутствующий дискомфорт в носу, различные изменения вкусовых ощущений. У большинства пациентов с полипами носа наблюдаются насморк и частое чихание. Могут отмечаться боли в области придаточных пазух носа.
Большой размер полипов носа приводит к появлению гнусавого оттенка голоса. Разросшиеся полипы могут перекрывать вход, ведущий из носоглотки в слуховую трубу, в результате чего наблюдается понижение слуха (тугоухость), а у детей — нарушение речевого развития.
Появление полипов носа в детском возрасте из-за отсутствия нормального носового дыхания обуславливает неправильное формирование лицевого черепа и зубочелюстной системы, что чаще всего проявляется различными нарушениями прикуса. У детей первого года жизни полипы в носу и затрудненное носовое дыхание вызывают расстройства сосания и проглатывания пищи, что ведет к хроническому недоеданию и гипотрофии ребенка.
Осложнения полипов носа
Нормальное носовое дыхание обеспечивает согревание и увлажнение поступающего в носовую полость воздуха, а также его очистку от частиц пыли, которые оседают на слизистой оболочке носа и постепенно выводятся с ее секретом. Полипы носа, препятствуя прохождению воздуха через носовую полость, вынуждают пациента частично или полностью заменять носовое дыхание дыханием через рот. В результате в дыхательные пути поступает сухой и холодный воздух. Таким образом, происходящее при полипах носа нарушение носового дыхания ведет к развитию таких заболеваний, как фарингит, ларингит, трахеит, ларинготрахеит, бронхит, пневмония.
Полипы носа могут блокировать сообщение околоносовых пазух с полостью носа, что благоприятствует возникновению в них воспалительного процесса и развитию синусита. Большие полипы в носу приводят к сдавлению сосудов и нарушению кровообращения тканей носоглотки, что в свою очередь является причиной частого воспаления глоточной миндалины с развитием аденоидов, небных миндалин с клиникой ангины или хронического тонзиллита, слуховой трубы (евстахиит) и среднего уха (отит).
Диагностика полипов носа
Выявить нарушение носового дыхания даже при отсутствии жалоб пациента позволяет гнусавый оттенок голоса. У детей о проблемах с дыханием через нос говорит сам вид ребенка: открытый рот, отвисание нижней челюсти, сглаженность носогубных складок. Следующим диагностическим шагом является определение причины нарушенного носового дыхания, которой могут быть не только полипы носа, но и аденоиды, атрезия хоан, синусит, инородное тело или доброкачественная опухоль носа, синехии полости носа. Пациенту проводится риноскопия, которая в случае полипов носа выявляет характерные гроздевидные разрастания слизистой оболочки.
Для оценки степени разрастания полипов носа проводится КТ околоносовых пазух. КТ-исследование в обязательном порядке проходят пациенты, которым предстоит хирургическое лечение полипов носа, поскольку результаты компьютерной томографии позволяют хирургу заранее определиться с объемом операции и разработать соответствующую тактику ее проведения. При отсутствии возможности для использования в диагностике компьютерной томографии состояние пазух исследуют при помощи рентгенографии околоносовых пазух.
Выявление заболеваний носоглотки, сопровождающих полипы носа, производят путем фарингоскопии, микроларингоскопии, отоскопии, бакпосева отделяемого из носа и мазка из зева. При оценке активности воспалительного процесса учитывают данные клинического анализа крови (степень лейкоцитоза, уровень СОЭ). Пациентам, у которых полипы носа возникают на фоне аллергических заболеваний, проводят аллергологические пробы.
Лечение полипов носа
Консервативные методы лечения направлены в первую очередь на ликвидацию тех факторов, которые спровоцировали полипы носа. Сюда относится исключение воздействия на организм инфекционных агентов и аллергенов, а также потенциальных пищевых аллергенов (красители, вкусовые добавки и пр. ) ; санирование очагов хронической инфекции и лечение воспалительных заболеваний носоглотки; противоаллергическая терапия и иммунокоррекция. Как правило, само по себе консервативное лечение полипов носа не дает желаемого результата.
Поэтому оно обычно применяется в качестве начального этапа комбинированной терапии, после которого полипы носа подлежат хирургическому лечению, т. е. удалению.
Консервативным методом считается способ, при котором полипы носа удаляются при помощи специальной петли под местной анестезией. Его применение возможно у пациентов, имеющих ограничения для применения хирургических методов лечения из-за наличия дыхательной недостаточности, нарушений свертывания крови, декомпенсированной гипертонической болезни, ишемической болезни сердца, сердечной недостаточности, тяжелой бронхиальной астмы и т. п.
Показанием к хирургическому лечению являются полипы носа, сопровождающиеся нарушением носового дыхания, расстройством обоняния, рецидивирующими синуситами, частыми приступами бронхиальной астмы, храпом, озеной, искривлением носовой перегородки. Если полипы в носу выявлены в период обострения бронхиальной астмы или обструктивного бронхита, то хирургическое лечение откладывается до периода стойкой ремиссии этих заболеваний. Хирургическое удаление полипов носа может быть выполнено несколькими способами, отличающимися друг от друга не только техникой выполнения, но также степенью травматичности и эффективностью.
До сих пор довольно широко применяется метод, при котором полипы в носу удаляются при помощи полипной петли и других хирургических инструментов. Основным недостатком этого метода является то, что при нем удалению подлежат лишь те полипы, которые находятся в полости носа. Поскольку в большинстве случаев полипы носа берут свое начало из придаточных пазух, то оставшиеся в пазухах полипозная ткань опять разрастается с быстрым образованием новых полипов. В результате полипы в носу рецидивируют в течение первых двух лет после операции. К другим недостаткам удаления полипов петлей относится большая травматичность и сопровождающее операцию кровотечение.
Наиболее эффективным и современным способом считается эндоскопическое удаление полипов носа. Оно сопровождается эндовидеохирургической визуализацией с выводом изображения операционного поля на монитор. При эндоскопическом методе полипы носа удаляются при помощи специального электроинструмента (микродебридера или шейвера), который втягивает полипозную ткань в отверстие своего наконечника и сбривает ее у основания. Высокая точность шейвера и хорошая визуализация позволяют тщательно удалять полипы носа и полипозную ткань, находящуюся в околоносовых пазухах, что обеспечивает более позднее возникновение рецидивов в сравнении с другими методами лечения полипов. Кроме того, удаляя полипы носа эндоскопическим методом, хирург имеет возможность корректировать внутреннюю анатомическую архитектуру носа с целью улучшения дренажа придаточных пазух. В результате создаются оптимальные условия для осуществления максимально эффективного послеоперационного лечения, упрощается проведение последующих оперативных вмешательств, производимых при необходимости повторно удалить полипы носа.
В связи с тем, что полипы носа склонны к частому рецидивированию, после их хирургического удаления проводится обязательное послеоперационное и противорецидивное лечение. Послеоперационный уход за полостью носа должен осуществляться в течение 7-10 дней после операции. Желательно, чтобы туалет носа и промывание полости носа производил оториноларинголог. При отсутствии такой возможности пациент может самостоятельно в домашних условиях производить промывание носа физиологическим раствором при помощи резиновой груши или шприца, а также применять с этой целью готовые солевые спреи. В ситуациях, когда полипы носа сочетаются с аллергией, дополнительно назначают антигистаминные препараты (кларитин, эриус, лоратадин).
С противорецидивной целью после удаления полипов носа назначается трехмесячное местное лечение кортикостероидами в форме дозированных ингаляций для орошения носовой полости. При таком местном лечении кортикостероидами они не оказывают системного действия и присущих им системных побочных эффектов. Лечение кортикостероидами наиболее эффективно, если полипы носа были удалены эндоскопическим способом, который обеспечивает хорошую проходимость каналов, связывающих полость носа с околоносовыми пазухами, и тем самым создает условия для проникновения в пазухи вводимых в нос кортикостероидов.
Пациенты, имеющие полипы носа, должны наблюдаться отоларингологом в течение как минимум 1 года после операции. Посещения врача рекомендованы не реже 1 раза в 3 месяца. Пациентам-аллергикам параллельно необходимо наблюдение аллерголога.
Прогноз и профилактика полипов полости носа
Надо отметить, что ни один из методов лечения не гарантирует, что полипы полости носа не появятся вновь. Хорошим результатом считается, если полипы носа рецидивируют не раньше, чем через 6-7 лет после их удаления. При отсутствии своевременного лечения полипы носа могут привести к развитию стойкой аносмии, при которой способность воспринимать запахи не восстанавливается даже после хирургического лечения.
Профилактика полипов носа заключается в своевременном выявлении аллергических заболеваний, устранении их причин и назначении корректного лечения; ранней диагностике инфекционно-воспалительных процессов в носоглотке и их ликвидации; не допущении перехода заболеваний носоглотки в хроническую форму.
Вазомоторный ринит. Турбинопластика
Вазомоторный ринит – это отек слизистой оболочки носа, при котором преимущественно набухают (переполняются кровью) нижние носовые раковины. Увеличиваясь до больших размеров, они перекрывают дыхательный просвет и нарушают носовое дыхание.
Симптомы вазомоторного ринита
К признакам вазомоторного ринита можно отнести следующие нарушения здоровья:
- постоянное или периодическое затруднение носового дыхания (часто только в определенных положениях или ситуациях, например, в положении лежа на спине);
- заложенность носа после сна;
- внезапно возникающие приступы чихания, сопровождающиеся повышенным слизеотделением;
- нарушения обоняния;
- нарушения сна, связанные с затрудненным дыханием, храп;
- частые заболевания носовой полости, придаточных пазух носа или слухового аппарата;


Затруднение носового дыхания при вазомоторном рините может быть постоянным или возникать только в определенных ситуациях, например, в положении лежа на спине, причем, если страдающий вазомоторным ринитом лежит на боку, — при этом хуже дышит та половина носа, которая расположена ниже. Если повернуться на другой бок, — возникает ощущение будто бы в носу что-то «перетекает» и закладывает другую половину носа. Иногда достаточно оказаться на небольшом сквозняке или встать босыми ногами на холодный пол — и вазомоторный ринит тотчас даст о себе знать заложенностью носа. При физической нагрузке, например, во время ходьбы, заложенность носа значительно уменьшается или полностью проходит. Нередко пациенты, больные вазомоторным ринитом, отмечают заложенность носа после сна и внезапно возникающие приступы чихания, сопровождающиеся повышенным слизеотделением.
Вазомоторный ринит обычно сопровождается нарушением не только носового дыхания, но и обоняния. Происходит это вследствие того что верхние отделы полости носа очень узкие, и даже при небольшом отеке слизистой оболочки верхнего и среднего носовых ходов воздушный поток не проникает в зоны расположения обонятельного рецептора. Особенно выраженный дискомфорт при вазомоторном рините пациенты испытывают из-за нарушения сна, вызываемого заложенностью носа. Частым проявлением вазомоторного ринита является храп. Вазомоторный ринит может способствовать возникновению различных заболеваний уха и стойкому снижению слуха.
Нос выполняет очень важную для организма функцию – защитную. Воздух, проходя через нос, согревается, очищается и увлажняется. При вазомоторном рините пациент не может дышать носом, дышит только ртом, при этом защитная функция носа выпадает. Кроме того, вокруг полости носа расположены околоносовые пазухи, соединяющиеся с ней через узкие соустья, осуществляемые дренаж и вентиляцию пазух. При отеке слизистой оболочки, имеющемся при вазомоторном рините, соустья перекрываются, нарушается вентиляция пазух и отток из них слизи. Таким образом создаются условия для возникновения острых и хронических заболеваний околоносовых пазух: гайморитов, фронтитов, этмоидитов, кист, полипов и др.Следовательно, создаются условия для возникновения различных заболеваний нижележащих дыхательных путей (фарингитов, ларингитов, трахеитов, бронхитов и др.).
Диагностика вазомоторного ринита
Диагноз заболевания устанавливает врач-отоларинголог на основании жалоб больного, данных эндоскопического осмотра полости носа и рентгенографического исследования околоносовых пазух (при необходимости выполняется магнитно-резонансная томография).
Возможные причины возникновения вазомоторного ринита:
- дисфункция вегетативной нервной системы;
- гормональные расстройства;
- искривление носовой перегородки;
- кисты, полипы, грибковые заболевания околоносовых пазух;
- аллергия и др.
Эндоскопический осмотр при вазомоторном рините выявляет типичную при этом заболевании картину, а так же позволяет обнаружить другие заболевания носа, проявляющиеся аналогичными симптомами (искривление носовой перегородки, полипы носа и др.) Рентгенологическое исследование необходимо для уточнения возможной причины возникновения вазомоторного ринита или последствий, вызванных этим заболеванием.
Самая частая ошибка в лечении вазомоторного ринита
Вышеперечисленные проблемы, вызванные вазомоторным ринитом, существенно снижают качество жизни и вынуждают страдающих этим недугом прибегнуть, к сожалению без консультации врача, к использованию сосудосуживающих капель и спреев (нафтизин, галазолин, отривин, називин, тизин и др.) Однако, не следует забывать, что эти препараты предназначены для лечения воспалительных (простудных) заболеваний носа и придаточных пазух, при которых обычно имеются гнойные выделения, а применять их можно не более 7 дней. Сосудосуживающие капли и спреи не предназначены для лечения вазомоторного ринита. При использовании сосудосуживающих препаратов в течение нескольких месяцев или лет, к ним возникает привыкание («нос-наркоман»). Время между приемами препаратов уменьшается, а без капель или спреев нос закладывает почти полностью. Природные сосудосуживающие механизмы перестают работать. Выраженность симптомов вазомоторного ринита нарастает. Капли есть на прикроватной тумбочке, в ванной комнате, на работе, в автомобиле, в дамской сумочке…
У лиц немолодого возраста проблема зависимости от капель приобретает более серьезное значение. Сосудосуживающие препараты при закапывании в нос оказывают не только местное, но и общее резорбтивное действие на организм – сужение кровеносных сосудов, повышение артериального давления, увеличение частоты сердечных сокращений. Поэтому пациентам с гипертонией и другими заболеваниями сердечно-сосудистой системы (аритмией, болями в сердце) эти препараты противопоказаны. Кроме того, длительное их использование вызывает необратимые отрицательные изменения слизистой оболочки носа.
Лечение вазомоторного ринита
Вазомоторный ринит – заболевание вторичное. Поэтому лечение вазомоторного ринита должно быть комплексным и обязательно включать мероприятия, направленные на устранение причины заболевания. Если причину заболевания установить не удается (идиопатическая форма вазомоторного ринита), то целесообразно провести курс консервативного лечения (физиотерапевтическое лечение, прием антигистаминных препаратов, внутрираковинное введение глюкокортикоидов и др.). Однако консервативное лечение вазомоторного ринита далеко не всегда обеспечивает надежный результат.
Значительно лучших результатов в лечении вазомоторного ринита удается достичь при хирургических способах лечения:
- вазотомия;
- внутрираковинная электрокоагуляция;
- ультразвуковая дезинтеграция;
- воздействие хирургическим лазером;
- радиочастотная коагуляция и др.
Однако, по некоторым оценкам, положительный результат при использовании этих способов лечения и сроке наблюдения 1 год составляет около 75%, а при сроке наблюдения 1,5 года – всего лишь 55%.
Где лечить вазомоторный ринит?
«Европейская клиника доктора Савинкова» является одним из флагманов в эндоскопической хирургии носа по функциональным (FESS-хирургия) показаниям. Хирурги-ринологи и медицинский персонал клиники постоянно совершенствуют и поддерживают свой профессиональный уровень, предлагая своим пациентам лечение на уровне лучших мировых стандартов.
Мы оперируем пациентов из Челябинска, Москвы, Екатеринбурга, Магнитогорска, Кургана, Тюмени, Сургута и других городов.
В нашей клинике хирургическое лечение вазомоторного ринита производится, как правило, с использованием шейвера или аппарата холодноплазменной коагуляции. Указанные операции, выполненные под эндоскопическим контролем, обеспечивают надежный результат лечения примерно в 98% случаев. Современные способы анестезии позволяют провести операцию по лечению вазомоторного ринита безболезненно. Операция выполняется почти бескровно. Время пребывания в стационаре 3-4 часа. Период нетрудоспособности 3-4 дня.

Цена лечения вазомоторного ринита уточняется на консультации, после эндоскопического осмотра полости носа. Ориентировочную стоимость лечения можно узнать у ЛОР хирурга по телефонам, указанным ниже, или через мессенджеры.
Телефоны в Челябинске:
запись на консультацию 8 (351) 775-42-75
Телефон в Москве: +7 (909) 939-28-04
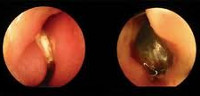
Инородные тела в носу

уролог / Стаж: 27 лет
Дата публикации: 2019-03-27
уролог / Стаж: 28 лет
Инородные тела в носу — это предметы чужеродного характера, живые существа или семена растений, попавшие случайным образом в полость или пазуху носа.

Как правило, чужеродные тела размещаются в средней либо нижней части носовых ходов. Такое явление может быть спровоцировано попаданием в нос чего угодно: фрагмента детской игрушки, пульки, горошины, насекомого, куска дерева и пр. Среди инородных тел, проникающих в верхнечелюстные пазухи, чаще всего встречаются обломки пломбировочного материала, попавшие в пазуху при лечении верхних зубов. Самые распространенные случаи выявления данной патологии — у детей, поскольку дети склонны во время игры самостоятельно помещать себе в носовые ходы небольшие предметы. Пребывание чужеродного предмета в носу может длительное время быть бессимптомным, поэтому родителям необходимо быть очень внимательными к ребенку. Также встречаются вклиненные инородные тела.
Классификация инородных тел носа
Все инородные тела носа разделяются на такие категории:
- органические (косточки плодов, кусочки пищи, овощей, фруктов, спички, куски бумаги, семена);
- неорганические (камни, мелкие пуговицы, бусины, фрагменты пластмассовых игрушек, губки, вата, куски поролона);
- металлические (шурупы, значки, кнопки, булавки, пуговицы, гвозди, иголки, монеты, осколки боевых снарядов);
- живые (личинки, гельминты, пиявки, насекомые).
Помимо этого, существует классификация инородных тел в зависимости от визуализации инородного тела в процессе рентгенологического исследования, согласно данной классификации выделяют неконтрастные и рентгенконтрастные инородные тела. К категории рентенконтрастных инородных тел относятся фрагменты игрушек, металлические предметы, пуговицы, стекло.
Осложнения инородного тела носа
Пребывание чего-либо в носу ухудшает вентиляцию полости носа, что нередко влечет за собой развитие воспалительного процесса, который может распространиться и на придаточные пазухи носа. Если патологический процесс пребывания чужеродного предмета в пределах носа затянулся надолго, это может вызвать значительное повреждение слизистой, омертвление тканей носовой раковины, появление полипозных разрастаний, дисфункцию слезопроводящих путей, гнойные процессы в слезном мешке. Повышается риск присоединение вторичной инфекции, в результате чего возможно развитие гнойного риносинусита или гайморита. В некоторых случаях данная патология осложняются остеомиелитом костей носа. Тяжелым осложнением считается перфорация постороннего предмета в стенку носа.
Патогенез инородного тела носа
Существует ятрогенный и естественный путь проникновения инородных предметов в нос. Естественный путь подразумевает попадание чего-либо в полость носа через глотку или носовые ходы. Согласно статистике, через носовые ходы в основном попадают инородные тела у детей (от года до 5), в результате их самостоятельного закладывания ребенком во время игры. При вдыхании воздуха или купании в открытых водоемах в нос могут залететь или заползти живые организмы. Ятрогенные инородные тела — это предметы, попавшие по вине медицинского персонала (обломок медицинского инструмента, случайно оставленный ватный тампон), такое может произойти в процессе иссечения носовой раковины, устранения атрезии хоан, различных пластических операций, удаления опухолей.
В некоторых случаях попадание чужеродных тел в нос осуществляется в процессе рвоты или поперхивания. В таких ситуациях, любые объекты или кусочки пищи, находившиеся в глотке, могут внедриться в носовую полость через отверстия хоан, которые соединяют глотку с носом. Также данная патология может быть спровоцирована травмой носа или других расположенных рядом с носом частей лица. В результате травм предметом, попавшим в нос, может быть кусок дерева, пластмассы, осколок стекла, острый предмет, обломок кости или пуля.
Симптомы инородного тела носа
Клиническая картина инородного тела носа, проникшего естественным путем (через носовые ходы) подразумевает наличие у пациента симптомов раздражения слизистой оболочки носа (чихание, водянисто-слизистое отделяемое из носа, слезотечение). Однако данные симптомы могут быстро исчезнуть и не беспокоить пациента в дальнейшем.
Гладкие инородные тела небольших размеров могут длительное время не давать о себе знать. В медицинской практике известны случаи, когда вклинившиеся инородные тела, а также предметы с шероховатой поверхностью не проявляются никакими симптомами на протяжении достаточно длительного отрезка времени. Хроническое травмирование и раздражение слизистой носа может спровоцировать появление таких симптомов: воспалительный процесс в носу, проявляющийся болью в носу и выделением слизисто-гнойного отделяемого из одной ноздри. Воспаление в носу способствует развитию отека, проявлением которого является затрудненное носовое дыхание. В некоторых случаях чужеродный предмет сразу после проникновения в полость носа вызывает дискомфорт, раздражение, щекотание, ощущение постороннего предмета в носу и боль с пораженной стороны. Иногда боль, вызванная таким явлением, может иррадиировать в щеку, глотку или лоб.
Наиболее выраженный болевой синдром развивается в случае попадания в носовую полость куска метала с выступами и острыми краями. Такие предметы могут сильно травмировать внутренние ткани носа и спровоцировать геморрагию. Также при наличии чужеродного предмета в новой полости, пациент может предъявить жалобы на головокружение или боль во всей голове. Болевой синдром и дискомфорт в области пораженного участка влияет на качество жизни пациента, часто происходит нарушение сна, развивается повышенная раздражительность, у детей отмечается плаксивость, капризность и беспокойство.
Основные проявления симптомов инородного тела в носу
Базовая триада проявлений инородного тела носа, это заложенность, боль и односторонняя ринорея. Такие симптомы также могут говорить о наличии ринита вирусной или аллергической этиологии. Одним из отличий инородного тела носа от симптомов ринита является выраженность проявлений из одной стороны. У детей данная патология обычно проявляется только односторонней ринореей. Иногда во время глубокого вдоха инородное тело может спуститься в нижние дыхательные пути. Некоторые инородные тела склонны претерпевать изменения при длительном пребывании в полости носа, к ним относятся фасоль и горошины, которым свойственно разбухание под воздействием влажной среды носа. Разбухшие инородные тела могут полностью перекрыть носовое дыхание в пораженной ноздре. Некоторые предметы могут со временем размягчаться, распадаться или полностью разлагаться. Инородное тело, сохранившее свою изначальную форму, может стать ядром носового камня, который образовывается из отложений солей секрета слизистой носа. Иногда длительное пребывание инородного тела в носу провоцирует развитие грануляционной ткани. Грануляции не редко скрывают инородное тело и усложняют диагностику.
Диагностика инородного тела носа
Постановка данного диагноза осуществляется оториноларингологом на основании анамнеза и осмотра носовой полости пациента, а также риноскопии. Диагностика инородных тел у детей часто становится затруднительной из-за отсутствия подтверждения попадания инородного тела в нос и характерных жалоб. Ребенку становится страшно при виде оториноларингологических инструментов (носового зеркала, шпателя), он оказывает сопротивление и препятствует качественному осмотру полости носа.
Отек слизистой носа, грануляции и воспалительный процесс, вызванный инородным телом, также усложняет риноскопию. В таком случае диагностику осуществляют с помощью прощупывания возможных участков локализации постороннего предмета металлическим крючком с тупым наконечником или зондом. Но такой метод исследования дает возможность диагностировать лишь твердые инородные тела.
Для уточнения локализации патологического процесса выполняется рентгенограмма носа и его придаточных пазух, а также КТ. Дополнительно проводится фарингоскопия, рентгенограмма черепа и бактериологический посев из слизистой оболочки носа.
Лечение инородного тела носа
Основной принцип лечения данной патологии — удаление инородного тела, которое необходимо выполнить как можно скорее после его диагностики, пока не развился отек слизистой оболочки и не присоединились осложнения. Если посторонний предмет или насекомое только попало в нос, его можно просто выдуть. Эту процедуру пациент может выполнить самостоятельно дома или по просьбе доктора в лор-кабинете. После выдувания инородного тела в домашних условиях необходимо сразу показаться специалисту, поскольку инородное тело может удалиться не полностью или на его месте остается травма, требующая лечения.
Удаление с помощью специальных инструментов
В условиях лор-кабинета, после диагностики инородного тела носа, доктор осуществляет его удаление с помощью металлического крючка с тупым наконечником. Если устранению предмета препятствует отек слизистой, перед удалением пациенту закапывают нос сосудосуживающими каплями. При наличии осложнений в виде воспалительного процесса или нагноения, больным назначают курс антибиотикотерапии, пробиотики и антигистаминные средства, а также промывание полости носа растворами антисептиков. После неотложной медицинской помощи в виде устранения инородного предмета из носа, пациент может не находиться в стационаре, но ему необходимо явиться к врачу на контрольный осмотр через 24 часа.
Удаление в процессе хирургического вмешательства
Некоторые вклиненные предметы могут удалять в плановом порядке под наркозом, после предварительной подготовки пациента. В порядке плановой операции удаляются инородные тела пазух носа, с этой целью пациенту проводится гайморотомия.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
- Аденоиды
- Аллергический ринит
- Ангина
- Гайморит
- Доброкачественные опухоли глотки
- Доброкачественные опухоли гортани
- Доброкачественные опухоли полости носа
- Евстахиит
- Инородные тела в носу
- Инородные тела в ухе
- Инородные тела глотки
- Искривления и травмы носа
- Ларингит
- Носовое кровотечение
- Острый стеноз гортани
- Поллиноз
- Травмы уха
- Трахеит
- Тугоухость
- Фарингит
- Фарингомикоз
- Функциональный парез гортани
- Холестеатома уха
- Хронический тонзиллит
- Хронический экссудативный средний отит
«Лицензии Департамента здравоохранения города Москвы»
